 Cukrzyca jest chorobą endokrynną spowodowaną niedoborem hormonu insuliny lub jego niską aktywnością biologiczną.Charakteryzuje się naruszeniem wszystkich rodzajów metabolizmu, uszkodzenia dużych i małych naczyń krwionośnych i objawia się hiperglikemią.
Cukrzyca jest chorobą endokrynną spowodowaną niedoborem hormonu insuliny lub jego niską aktywnością biologiczną.Charakteryzuje się naruszeniem wszystkich rodzajów metabolizmu, uszkodzenia dużych i małych naczyń krwionośnych i objawia się hiperglikemią.
Pierwszym, który nadał nazwę tej chorobie - "cukrzycę" był doktor Arethius, który mieszkał w Rzymie w drugim wieku naszej ery. e. Znacznie później, w 1776 roku, lekarz Dobsona (Anglik z urodzenia), badając mocz chorych na cukrzycę, odkrył, że miała słodki smak, który mówił o obecności cukru w niej. Tak więc cukrzycę zaczęto nazywać "cukrem".
W przypadku każdego rodzaju cukrzycy monitorowanie zawartości cukru we krwi staje się jednym z podstawowych zadań pacjenta i jego lekarza prowadzącego. Im bliżej poziomu cukru do normalnych granic, tym mniej objawów cukrzycy pojawia się, a tym mniej ryzyka powikłań
Dlaczego cukrzyca występuje i co to jest?
Cukrzyca jest zaburzeniem metabolicznym, które pojawia się z powodu niewystarczającej edukacji w ciele pacjenta insulina własna (choroba typu 1) lub z powodu naruszenia wpływu tej insuliny na tkanki (2 rodzaje). Insulina jest produkowana w trzustce, dlatego pacjenci z cukrzycą często znajdują się wśród osób, które mają różne nieprawidłowości w pracy tego ciała.
Pacjenci z cukrzycą typu 1 są określani jako "zależni od insuliny" - wymagają regularnych wstrzyknięć insuliny i bardzo często mają chorobę wrodzoną. Zazwyczaj choroba typu 1 objawia się w dzieciństwie lub w okresie dojrzewania, a ten typ choroby występuje w 10-15% przypadków.
Cukrzyca typu 2 rozwija się stopniowo i jest uważana za "cukrzycę osób starszych". Tego rodzaju dzieci prawie nie występują, i jest zwykle charakterystyczne dla osób powyżej 40 roku życia, cierpiących z powodu nadwagi. Ten typ cukrzycy występuje w 80-90% przypadków i jest dziedziczony w prawie 90-95% przypadków.
Klasyfikacja
Co to jest? Cukrzyca może mieć dwa typy - insulinozależną i niezależną od insuliny.
- Cukrzyca typu 1 występuje na tle niedoboru insuliny, dlatego nazywane jest insulinozależnym. W przypadku tego typu choroby trzustka funkcjonuje nieprawidłowo: w ogóle nie wytwarza insuliny, lub wytwarza go w objętości, która jest niewystarczająca do przetworzenia nawet minimalnej ilości przychodzącej glukozy. W rezultacie następuje wzrost poziomu glukozy we krwi. Z reguły cukrzyca typu 1 wywoływana jest przez cienkie osoby w wieku poniżej 30 lat. W takich przypadkach pacjenci otrzymują dodatkowe dawki insuliny, aby zapobiec kwasicy ketonowej i utrzymać normalny standard życia.
- Cukrzyca typu 2 dotyka do 85% wszystkich pacjentów z cukrzycą, głównie osób starszych niż 50 lat (zwłaszcza kobiet). U pacjentów z cukrzycą tego typu charakterystyczna jest nadwaga: ponad 70% takich pacjentów jest otyłych. Towarzyszy mu wytwarzanie wystarczającej ilości insuliny, do której tkanki stopniowo tracą wrażliwość.
Przyczyny rozwoju cukrzycy typu I i II są zasadniczo różne. U chorych na cukrzycę typu 1, z powodu infekcji wirusowej lub agresji autoimmunologicznej, komórki beta rozpadają się, insuliny, dlatego jej niedobór rozwija się z wszystkimi dramatycznymi konsekwencjami. U pacjentów z cukrzycą typu 2 komórki beta wytwarzają wystarczającą lub nawet zwiększoną ilość insuliny, ale tkanki tracą zdolność postrzegania jej określonego sygnału.
Przyczyny
Cukrzyca jest jednym z najczęstszych zaburzeń endokrynologicznych o stałym wzroście częstości występowania (szczególnie w krajach rozwiniętych). Jest to wynik nowoczesnego stylu życia i wzrostu liczby zewnętrznych czynników etiologicznych, wśród których rozpoznaje się otyłość.
Główne przyczyny rozwoju cukrzycy to:
- Przejadanie się(zwiększony apetyt) prowadzący do otyłości jest jednym z głównych czynników rozwoju cukrzycy typu 2. Jeśli wśród osób o prawidłowej masie ciała zachorowalność na cukrzycę wynosi , %, to z nadmiarem masy ciała o 20%, częstość występowania cukrzycy wynosi 25%, a przy nadmiarze masy ciała o 50% częstotliwość wynosi 60%.
- Choroby autoimmunologiczne(atak układu odpornościowego organizmu na tkanki własne organizmu) - kłębuszkowe zapalenie nerek, autoimmunologiczne zapalenie tarczycy, zapalenie wątroby, toczeń itp. może być również komplikowany przez cukrzycę.
- Czynnik dziedziczny. Z reguły cukrzyca występuje kilkakrotnie częściej u krewnych pacjentów z cukrzycą. Jeśli oboje rodzice chorują na cukrzycę, ryzyko cukrzycy u ich dzieci w ciągu całego życia wynosi 100%, jeśli jedno z rodziców jest chore, 50%, w przypadku cukrzycy, brat lub siostra - 25%.
- Infekcje wirusowe, które niszczą komórki trzustki produkujące insulinę. Wśród wirusowych infekcji, które mogą powodować rozwój cukrzycy można wymienić: różyczkę, wirusowe zapalenie śluzówki nosa (świnkę), ospę wietrzną, wirusowe zapalenie wątroby i tym podobne.
Osoba z wrodzoną predyspozycją na cukrzycę nie może stać się cukrzycą przez całe życie, jeśli będzie kontrolować siebie, prowadząc zdrowy tryb życia: prawidłowe odżywianie, aktywność fizyczna, nadzór lekarza itp. Zazwyczaj pierwszy typ cukrzycy przejawia się u dzieci i młodzieży.
W wyniku przeprowadzonych badań lekarze doszli do wniosku, że przyczyny dziedziczności cukrzycy w 5% zależą od linii matki, w 10% linii ojca, aw przypadku, gdy oboje rodzice chorują na cukrzycę, prawdopodobieństwo wystąpienia predyspozycji do cukrzycy wzrasta do prawie 70%.
Objawy cukrzycy u kobiet i mężczyzn
Istnieje wiele objawów cukrzycy, charakterystycznych dla 1 i 2 rodzajów choroby. Należą do nich:
- Poczucie nieugaszonego pragnienia i częstego oddawania moczu, które prowadzi do odwodnienia organizmu;
- Również jednym ze znaków jest suchość w jamie ustnej;
- Zwiększone zmęczenie;
- Ziewanie, senność;
- Słabość;
- Bardzo powoli leczy rany i skaleczenia;
- Nudności, może wymioty;
- Oddychanie częste (prawdopodobnie z zapachem acetonu);
- Kołatanie serca;
- Swędzenie narządów płciowych i swędzenie skóry;
- Utrata masy ciała;
- Zwiększone oddawanie moczu;
- Pogorszenie widzenia.
Jeśli masz wymienione powyżej objawy cukrzycy, musisz zmierzyć poziom cukru we krwi.
Objawy cukrzycy
 W przypadku cukrzycy nasilenie objawów zależy od stopnia zmniejszenia wydzielania insuliny, czasu trwania choroby i indywidualnych cech pacjenta.
W przypadku cukrzycy nasilenie objawów zależy od stopnia zmniejszenia wydzielania insuliny, czasu trwania choroby i indywidualnych cech pacjenta.
Zazwyczaj objawy cukrzycy typu 1 są ostre, choroba zaczyna się nagle. W cukrzycy typu 2 stan zdrowia pogarsza się stopniowo, w początkowej fazie objawy są skąpe.
- Nadmierne pragnienie i częste oddawanie moczu- Klasyczne oznaki i objawy cukrzycy. Gdy choroba jest nadmierna, glukoza (glukoza) gromadzi się we krwi. Nerki są zmuszane do intensywnej pracy w celu przefiltrowania i wchłonięcia nadmiaru cukru. Jeśli twoje nerki nie poradzą sobie z tym, nadmiar cukru jest wydalany z organizmu w moczu z płynu z tkanek. Powoduje to częstsze oddawanie moczu, co może prowadzić do odwodnienia. Będziesz chciał wypić więcej płynu, aby ugasić pragnienie, co znowu prowadzi do częstego oddawania moczu.
- Zmęczenie może być spowodowane wieloma czynnikami. Może to być również spowodowane odwodnieniem, częstym oddawaniem moczu i niezdolnością organizmu do prawidłowego funkcjonowania, ponieważ mniej cukru można wykorzystać do generowania energii.
- Trzecim objawem cukrzycy jest polifagia. Jest to także pragnienie, ale już nie do wody, ale do pożywienia. Osoba je, a tym samym nie odczuwa sytości, i napełniania żołądka pokarmem, który następnie wystarczająco szybko zmienia się w nowy głód.
- Intensywna utrata wagi. Objaw ten jest wrodzony głównie cukrzycą typu I (zależną od insuliny) i często jest z początku szczęśliwą dziewczynką. Jednak ich radość mija, gdy uczą się prawdziwej przyczyny utraty wagi. Warto zauważyć, że utrata masy ciała ma miejsce w kontekście zwiększonego apetytu i obfitego odżywiania, które nie mogą nie zaniepokoić. Dość często, utrata wagi prowadzi do wyczerpania.
- Objawy cukrzycy mogą czasem obejmować problemy ze wzrokiem.
- Powolne gojenie się ran lub częste infekcje.
- Mrowienie w dłoniach i stopach.
- Czerwone, spuchnięte, wrażliwe dziąsła.
Jeśli pierwsze objawy cukrzycy nie podejmują działań, to z czasem wiążą się z tym powikłania zaburzone odżywianie tkanek, - owrzodzenie troficzne, choroba naczyniowa, zmiany w czułości, pogorszenie wzroku. Poważnym powikłaniem cukrzycy jest śpiączka cukrzycowa występująca częściej z cukrzycą insulinozależną przy braku wystarczającego leczenia insuliną.
Stopnie grawitacji
Bardzo ważną rubryką w klasyfikacji cukrzycy jest jej rozdział w stopniach nasilenia.
- Charakteryzuje najkorzystniejszy przebieg choroby, do której powinno dążyć każde leczenie. Na tym etapie procesu jest on całkowicie skompensowany, poziom glukozy nie przekracza 6-7 mmol / l, nie ma glukozurii (wydalanie glukoza w moczu), wartości hemoglobiny glikozylowanej i białkomoczu mieszczą się w normalnym zakresie.
- Ten etap procesu wskazuje na częściową rekompensatę. Istnieją oznaki powikłań cukrzycy i porażki typowych organów docelowych: oczu, nerek, serca, naczyń, nerwów, kończyn dolnych. Poziom glukozy jest nieznacznie podwyższony i wynosi 7-10 mmol / l.
- Taki przebieg procesu wskazuje na stały postęp i niemożność kontrolowania leku. Jednocześnie poziom glukozy zmienia się między 13-14 mmol / l, utrzymuje się glukozuria (uwalnianie glukozy z moczem), wysoka białkomocz (obecność białka w moczu), istnieją oczywiste szczegółowe objawy porażki narządów docelowych w cukrzycy. Stopniowa redukcja ostrości wzroku, utrzymujące się nadciśnienie tętnicze, obniżona wrażliwość z pojawieniem się silnego bólu i drętwienia kończyn dolnych.
- Stopień ten charakteryzuje całkowitą dekompensację procesu i rozwój poważnych powikłań. W tym samym czasie poziom glikemii wzrasta do wartości krytycznych (15-25 i więcej mmol / l), nie można go w żaden sposób poprawić. Wyróżnia się rozwój niewydolności nerek, wrzodów cukrzycowych i zgorzeli kończyn. Kolejnym kryterium dla czwartego stopnia cukrzycy jest tendencja do rozwoju częstych przypadków śpiączki cukrzycowej.
Wyróżnia się także trzy stany odszkodowań za naruszenia metabolizmu węglowodanów: kompensowane, podskompensowane i zdekompensowane.
Diagnostyka
Jeśli następujące objawy są zbieżne, ustalono diagnozę "cukrzycy":
- Stężenie glukozy we krwi (na czczo) przekraczało normę , milimoli na litr (mol / l). Po jedzeniu w ciągu dwóch godzin - powyżej 1, mmol / l;
- Jeśli diagnoza jest wątpliwa, test standardowej tolerancji glukozy przeprowadza się w standardowym powtórzeniu i pokazuje nadmiar 1, mmol / l;
- Przekroczenie poziomu hemoglobiny glikozylowanej - ponad , %;
- Obecność cukru w moczu;
- Obecność w moczu acetonu, chociaż acetonuria nie zawsze jest wskaźnikiem cukrzycy.
Jaka jest norma cukru?
- , - , mmol / l jest normą dla cukru we krwi niezależnie od wieku.
- , - 6 mmol / l to prediabetes, naruszenie tolerancji glukozy.
Jeśli poziom cukru wskazywał na , - 6 mmol / l, to sygnał organizmu, że rozpoczęło się naruszenie metabolizmu węglowodanów, oznacza to, że wszedłeś w strefę zagrożenia. Pierwszą rzeczą, którą musisz zrobić, to obniżyć poziom cukru we krwi, pozbyć się nadwagi (jeśli masz dodatkową wagę). Ogranicz spożycie do 1800 kalorii dziennie, włącz dietę cukrzycową do diety, porzuć słodycze, ugotuj dla pary.
Konsekwencje i powikłania cukrzycy
Ostre powikłania to stany, które rozwijają się przez kilka dni lub nawet godzin, w obecności cukrzycy.
- Cukrzycowa kwasica ketonowa- poważny stan, który rozwija się z powodu gromadzenia się we krwi produktów pośredniego metabolizmu tłuszczów (ciał ketonowych).
- Hipoglikemia- obniżenie poziomu glukozy we krwi poniżej wartości normalnej (zwykle poniżej , mmol / l) wynika z przedawkowania hipoglikemii leki, współistniejące choroby, nietypowa aktywność fizyczna lub niedożywienie, a także przyjmowanie mocnego alkoholu.
- Zapalenie hiperosmolarne. Występuje głównie u pacjentów w podeszłym wieku z cukrzycą typu 2 w wywiadzie lub bez wywiadu i zawsze wiąże się z ciężkim odwodnieniem.
- Śpiączka Lactacidoticu pacjentów z cukrzycą jest spowodowane gromadzeniem się kwasu mlekowego we krwi i częściej występuje u pacjentów w wieku powyżej 50 lat na tle układu sercowo-naczyniowego, niewydolność wątroby i nerek, zmniejszona podaż tkanek tlenem, a w konsekwencji akumulacja w tkankach kwasu mlekowego.
Późne konsekwencje stanowią grupę powikłań, których rozwój wymaga miesięcy, aw większości przypadków lat trwania choroby.
- Retinopatia cukrzycowa- uszkodzenie siatkówki w postaci mikroprzerzutów, krwotoków plamistych i łacińskich, twardych wysięków, obrzęku i tworzenia nowych naczyń krwionośnych. Kończy się krwotokiem na dnie, może prowadzić do oderwania siatkówki.
- Mikro i makroangiopatia cukrzycowa- upośledzona przepuszczalność naczyń, zwiększa ich kruchość, skłonność do zakrzepicy i rozwój miażdżycy (występuje wcześnie, dotyczy to głównie małych naczyń).
- Polineuropatia cukrzycowa- najczęściej w postaci obustronnej neuropatii obwodowej, takiej jak "rękawiczki i pończochy", zaczynającej się w dolnej części kończyn.
- Nefropatia cukrzycowa- uszkodzenie nerek, najpierw w postaci mikroalbuminurii (wydalanie albuminy białkowej z moczem), a następnie białkomocz. Prowadzi to do rozwoju przewlekłej niewydolności nerek.
- Artropatia cukrzycowa- ból w stawach, "chrupanie", ograniczenie ruchomości, zmniejszenie ilości płynu stawowego i zwiększenie jego lepkości.
- Oftalmopatia cukrzycowa, z wyjątkiem retinopatii, obejmuje wczesny rozwój zaćmy (nieprzezroczystość soczewki).
- Encefalopatia cukrzycowa- zmiany w psychice i nastroju, chwiejność emocjonalna lub depresja.
- Stopa cukrzycowa- strata stopu pacjentów z cukrzycą, w postaci procesów martwiczych, owrzodzeń oraz kości i stawów urazów występuje na tle zmian nerwów obwodowych, naczyń krwionośnych, skóry i tkanek miękkich, kości i stawów. Jest to główna przyczyna amputacji u pacjentów z cukrzycą.
Ponadto, wraz z cukrzycą zwiększa się ryzyko wystąpienia zaburzeń psychicznych - depresji, zaburzeń lękowych i zaburzeń odżywiania.
Jak leczyć cukrzycę
 Obecnie leczenie cukrzycy w zdecydowanej większości przypadków ma charakter objawowy i ma na celu eliminację istniejące objawy bez eliminacji przyczyny choroby, ponieważ nie opracowano jeszcze skutecznego leczenia cukrzycy.
Obecnie leczenie cukrzycy w zdecydowanej większości przypadków ma charakter objawowy i ma na celu eliminację istniejące objawy bez eliminacji przyczyny choroby, ponieważ nie opracowano jeszcze skutecznego leczenia cukrzycy.
Główne zadania lekarza w leczeniu cukrzycy to:
- Kompensacja metabolizmu węglowodanów.
- Profilaktyka i leczenie powikłań.
- Normalizacja masy ciała.
- Szkolenie pacjenta.
W zależności od rodzaju cukrzycy pacjenci są przepisywani do wstrzykiwania insuliny lub przyjmowania leków, które mają działanie obniżające poziom cukru. Pacjenci powinni przestrzegać diety, której skład jakościowy i ilościowy zależy również od rodzaju cukrzycy.
- Kiedycukrzyca typu 2przepisywany dieta i leki, które obniżają poziom glukozy we krwi: glibenklamid, glyurenorm, gliklazyd, gliburyd, metformina. Są one przyjmowane doustnie po indywidualnym doborze konkretnego leku i jego dawkowaniu przez lekarza.
- Kiedycukrzyca typu 1przepisać insulinoterapię i dietę. Dawkę i rodzaj insuliny (krótko-, średnio- lub długoterminowo) wybiera się indywidualnie w szpitalu, pod kontrolą zawartości cukru we krwi i moczu.
Cukrzycę należy koniecznie leczyć, w przeciwnym razie jest ona obarczona bardzo poważnymi konsekwencjami, które wymieniono powyżej. Im wcześniej cukrzyca zostaje zdiagnozowana, tym bardziej prawdopodobne jest, że niekorzystny wpływ można całkowicie uniknąć i żyć normalnie i pełnego życia.
Dieta
Dieta w cukrzycy jest zasadniczą częścią leczenia, a także stosowania leków hipoglikemizujących lub insuliny. Bez diety rekompensata za metabolizm węglowodanów jest niemożliwa. Należy zauważyć, że w niektórych przypadkach, przy cukrzycy typu 2, tylko diety są wystarczające, aby zrekompensować metabolizm węglowodanów, szczególnie we wczesnych stadiach choroby. W przypadku pierwszego rodzaju cukrzycy, dieta ma zasadnicze znaczenie dla pacjenta, naruszenie diety może prowadzić do śpiączki hipo- lub hiperglikemicznej, aw niektórych przypadkach do śmierci pacjenta.
Zadaniem dietoterapii cukrzycy jest zapewnienie jednolitego i odpowiedniego fizycznego obciążenia węglowodanów w organizmie pacjenta. Dieta powinna być zrównoważona przez białko, tłuszcz i kalorie. Konieczne jest całkowite wykluczenie strawnych węglowodanów z diety, z wyjątkiem przypadków hipoglikemii. W cukrzycy typu 2 często konieczne staje się poprawienie masy ciała.
Główną koncepcją w diecie cukrzycy jest jednostka chleba. Jednostka chleba jest miarą warunkową równą 10-12 g węglowodanów lub 20-25 g chleba. Są tabele, które wskazują liczbę jednostek chleba w różnych produktach spożywczych. W ciągu dnia liczba jednostek chleba używanych przez pacjenta musi pozostać stała; średnio 12-25 chlebów dziennie, w zależności od masy ciała i aktywności fizycznej. W przypadku jednego posiłku nie zaleca się spożywania więcej niż 7 sztuk chleba, pożądane jest, aby posiłki były ułożone tak, aby liczba chleba w różnych posiłkach była w przybliżeniu taka sama. Należy również zauważyć, że spożywanie alkoholu może prowadzić do odległej hipoglikemii, w tym śpiączki hipoglikemicznej.
Ważnym warunkiem sukcesu terapii dietetycznej jest zarządzanie dzienniczkiem żywienia, przynosi on wszystkie zjedzone jedzenie w ciągu dnia oblicza się liczbę chleba spożywanych w każdym posiłku i na ogół na dzień. Utrzymanie takiego dziennika żywności pozwala w większości przypadków zidentyfikować przyczynę epizodów hipo- i hiperglikemii, promuje szkolenie pacjenta, pomaga lekarzowi w wyborze odpowiedniej dawki leków hipoglikemizujących lub insuliny.
Zobacz więcej: prawidłowe odżywianie z cukrzycą na każdy dzień. Menu i przepisy.
Samokontrola
Samokontrola poziomu glikemii jest jednym z głównych sposobów osiągnięcia skutecznej długoterminowej kompensacji metabolizmu węglowodanów. Ze względu na fakt, że na obecnym poziomie technologicznym niemożliwe jest pełne symulowanie aktywności wydzielniczej trzustki, wahania poziomu glukozy we krwi występują w ciągu dnia. Wpływa na to wiele czynników, z których najważniejsze to obciążenie fizyczne i emocjonalne, poziom spożywanych węglowodanów, współistniejące choroby i stany.
Ponieważ nie jest możliwe utrzymywanie pacjenta w szpitalu przez cały czas, monitorowanie pacjenta i nieznaczna korekta dawek insuliny o krótkim czasie działania jest narzucana pacjentowi. Samokontrolę glikemii można przeprowadzić na dwa sposoby. Pierwsza z nich jest przybliżona za pomocą pasków testowych, które określają poziom glukozy w moczu za pomocą reakcji jakościowej, w obecności glukozy w moczu, mocz powinien być sprawdzany pod kątem zawartości acetonu. Acetonuria jest wskazaniem do hospitalizacji w szpitalu i zaświadczenia o kwasicy ketonowej. Ta metoda oceny glikemii jest raczej przybliżona i nie pozwala w pełni monitorować stanu metabolizmu węglowodanów.
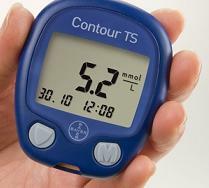
Bardziej nowoczesną i adekwatną metodą oceny stanu jest zastosowanie glukometrów. Glukometr to urządzenie do pomiaru poziomu glukozy w płynach organicznych (krew, alkohol, itp.). Istnieje kilka metod pomiaru. Ostatnio przenośne glukometry były szeroko stosowane do pomiarów w domu. Wystarczy umieścić kroplę krwi na jednorazowej płytce wskaźnikowej przymocowanej do urządzenia biosensora oksydazy glukozy, a po kilku sekundach znany jest poziom glukozy we krwi (glikemia).
Należy zauważyć, że odczyty dwóch glukometrów różnych firm mogą się różnić, a poziom glikemii wskazywany przez glukometr jest zwykle o 1-2 jednostki wyższy niż rzeczywisty. Dlatego pożądane jest porównanie odczytów glukometru z danymi uzyskanymi podczas badania w szpitalu poliklinicznym.
Terapia insulinowa
Leczenie insuliną ma na celu zmaksymalizowanie możliwej kompensacji metabolizmu węglowodanów, zapobieganie hipo- i hiperglikemii oraz zapobieganie powikłaniom cukrzycy. Leczenie insuliną jest niezbędne dla osób z cukrzycą typu 1 i może być stosowane w wielu sytuacjach u osób z cukrzycą typu 2.
Wskazania do powołania insulinoterapii:
- Diabetes mellitus type 1
- Kwasica ketonowa, cukrzycowa hiperosmolarna, śpiączka hiperlacydowa.
- Ciąża i poród z cukrzycą.
- Znaczna dekompensacja cukrzycy typu 2.
- Brak efektu leczenia innymi metodami cukrzycy typu 2.
- Znaczne zmniejszenie masy ciała w cukrzycy.
- Nefropatia cukrzycowa.
Obecnie istnieje duża liczba preparatów insuliny, które różnią się czasem trwania działania (ultrakrótki, krótki, średni, przedłużony), pod względem oczyszczania (jednopłytkowy, jednoskładnikowy), specyficzności gatunkowej (ludzkiej, świńskiej, bydlęcej, genetycznie modyfikowanej itp.)
Przy braku otyłości i silnych obciążeń emocjonalnych insulina jest przepisywana w dawce , -1 jednostki na kilogram masy ciała na dzień. Wprowadzenie insuliny ma na celu symulację wydzielania fizjologicznego, w związku z czym stawia się następujące wymagania:
- Dawka insuliny powinna wystarczyć do wykorzystania glukozy dostającej się do organizmu.
- Wprowadzona insulina powinna naśladować podstawowe wydzielanie trzustki.
- Wprowadzona insulina powinna naśladować poposiłkowe wartości szczytowe wydzielania insuliny.
Pod tym względem istnieje tak zwana intensyfikacja insulinoterapii. Dzienna dawka insuliny jest podzielona na insulinę o długim działaniu i krótkodziałającą insulinę. Przedłużone insuliny są zwykle podawane rano i wieczorem i naśladują podstawowe wydzielanie trzustki. Insuliny krótkodziałające podaje się po każdym posiłku zawierającym węglowodany, dawka może się różnić w zależności od jednostek chleba spożywanych podczas danego posiłku.
Insulinę podaje się podskórnie za pomocą strzykawki insulinowej, strzykawki lub specjalnej pompy dozującej. Obecnie w Rosji jest to najczęstszy sposób wprowadzania insuliny za pomocą strzykawek. Jest to związane z większą wygodą, mniejszym dyskomfortem i łatwością podawania w porównaniu z konwencjonalnymi strzykawkami insulinowymi. Pióro strzykawkowe pozwala szybko i praktycznie bezboleśnie wprowadzić niezbędną dawkę insuliny.
Leki do scukrzania
Tabletki redukujące cukier są przepisywane na cukrzycę insulinozależną oprócz diety. Następujące grupy środków hipoglikemicznych są przeznaczone na mechanizm redukcji cukru we krwi:
- Biguanidy (metformina, buformina itp.) - zmniejszają wchłanianie glukozy w jelicie i pomagają nasycić jej obwodowe tkanki. Biguanidy mogą podwyższyć poziom kwasu moczowego we krwi i spowodować rozwój ciężkiego stanu - kwasicy mleczanowej u pacjentów ponad 60 lat, a także osoby z niewydolnością wątroby i nerek, przewlekłe infekcje. Biguanidy są częściej przepisywane na cukrzycę insulinozależną u młodych pacjentów z otyłością.
- Sulfonylomoczniki (glikwidon, glibenklamid, chlorpropamid, karbutamid) - wydzielanie insuliny z trzustkowych komórek ß i promowanie penetracji glukozy w tkance. Optymalna dawka leków w tej grupie utrzymuje poziom glukozy> 8 mmol / l. W przypadku przedawkowania można rozwinąć hipoglikemię i śpiączkę.
- inhibitory alfa-glukozydazy, miglitol (akarboza) - powolny wzrost poziomu cukru we krwi, blokując enzymy zaangażowane w trawieniu skrobi. Efekt uboczny - wzdęcia i biegunka.
- Meglitinidy (nateglinid, repaglinid) - spowodować obniżenie poziomu cukru przez stymulowanie wydzielania insuliny z trzustki. Działanie tych leków zależy od zawartości cukru we krwi i nie powoduje hipoglikemii.
- Tiazolidinediony - zmniejszają ilość cukru uwalnianego z wątroby, zwiększają podatność komórek tłuszczowych na insulinę. Przeciwwskazane w niewydolności serca.
Ponadto, korzystny efekt terapeutyczny w cukrzycy ma zmniejszenie nadwagi i indywidualnej umiarkowanej aktywności fizycznej. Ze względu na wysiłek fizyczny wzrasta utlenianie glukozy i zmniejsza się jego zawartość we krwi.
Prognoza
Obecnie prognozy dla wszystkich rodzajów cukrzycy są warunkowo korzystne, z odpowiednio prowadzonym leczeniem i zachowaniem zgodności z dietą. Postęp komplikacji jest znacznie spowolniony lub całkowicie zatrzymany. Należy jednak zauważyć, że w większości przypadków, w wyniku leczenia, przyczyna choroby nie jest wyeliminowana, a terapia jest tylko objawowa.

Jak wybrać probiotyki do jelita: lista leków.

Skuteczne i niedrogie syropy na kaszel dla dzieci i dorosłych.
Nowoczesne niesteroidowe leki przeciwzapalne.

Przegląd tabletek ze zwiększonej presji nowej generacji.
 Leki przeciwwirusowe są tanie i skuteczne.
Leki przeciwwirusowe są tanie i skuteczne.



