Krooniline südamepuudulikkus (CHF) on südame löögisageduse suurenemine iga südamelöök, see tähendab, et südame pumpamise funktsioon langeb, mille tagajärjel elunditel ja kudedel puudub hapnik. Selle haiguse all kannatavad umbes 15 miljonit venelast.
Krooniline südamepuudulikkus (CHF) on südame löögisageduse suurenemine iga südamelöök, see tähendab, et südame pumpamise funktsioon langeb, mille tagajärjel elunditel ja kudedel puudub hapnik. Selle haiguse all kannatavad umbes 15 miljonit venelast.
Sõltuvalt sellest, kui kiiresti südamepuudulikkus areneb, jaguneb see ägedaks ja krooniliseks. Äge kongestiivne südamepuudulikkus võib olla seotud vigastuste, toksiinide, südamehaiguste ja ilma ravita, võib kiiresti põhjustada surma.
Krooniline südamepuudulikkus areneb pikka aega ja avaldub iseloomulike sümptomite kompleksi (halb enesetunne, väsimus ja langus kehaline aktiivsus, turse jne), mis on seotud ebamugava elundite ja kudede perfusiooniga puhkusel või treeningu ajal ning sageli vedelikupeetusega kehas
Selles artiklis räägitakse selle eluohtliku seisundi, sümptomite ja ravimeetodite, sealhulgas rahvakeelsete vahendite põhjuste kohta.
Klassifikatsioon
Vastavalt klassifikatsioonile B. X. Vasilenko N. D. Strazhesko, G. F. Kroonilise südamepuudulikkuse arengu langus eristab kolme etappi:
- Ma kunst. (HI) algne või latentne puudulikkus, mis avaldub düspnoe ja südamepekslemise kujul vaid märkimisväärse füüsilise koormusega, mis seda varem ei põhjustanud. Puhke hemodünaamika ja elundite funktsioonid ei ole rikutud, töövõime on mõnevõrra langenud.
- II etapp - väljendatud, pikaajaline vereringehäire, hemodünaamilised häired (stagnatsioon väikeses ringluses) vähese füüsilise koormusega, mõnikord rahulikult. Selles etapis eristatakse kahte perioodi: periood A ja periood B.
- H IIA staadium - õhupuudus ja mõõduka treenimisega südamepekslemine. Ebaühtlane tsüanoos. Reeglina on vereringepuudulikkus peamiselt vereringe väike ring: perioodiline kuiv köha, mõnikord hemoptüüs, kopsude stagnatsiooniprobleemid (peapööritus ja madalad osad vaiksed niisked aurud), südamepekslemine, piirkonna katkestused süda. Selles staadiumis täheldatakse stagnatsiooni esialgseid ilminguid ka suurtes ringlusringides (väike öde jalgadel ja jalgadel, väike maksa tõus). Hommikuseks on need nähtused vähenevad. Tööjõu järsk vähenemine.
- H IIB staadium - puhkepesu. Kõik südamepuudulikkuse objektiivsed sümptomid suurenevad dramaatiliselt: esineb tsüanoos, püsivad muutused kopsudes, pikenenud valulikud valud, südamehäired, südamepekslemine; vereringe ebaõnnestumise tunnused suures ringis vereringe, alajäseme püsiv turse ja pagas, suurenenud tihe maks (maksa südame tsirroos), hüdrotoraks, astsiit, raske oliguuria. Patsiendid on puudega.
- III etapp (H III) - lõplik, düstroofiline puudulikkusetappLisaks hemodünaamilistele häiretele tekivad elundite morfoloogiliselt pöördumatud muutused (difuusne pneumosskleroos, maksatsirroos, kongestiivne neer jne). Ainevahetus on murtud, patsiendi väljaheide areneb. Ravi on ebaefektiivne.
Sõltuvaltsüdame düsfunktsiooni faasid on isoleeritud:
- Süstoolne südamepuudulikkus (seotud süstoolse rikkumisega - südame vatsakeste kontraktsiooniperiood);
- Diastoolne südamepuudulikkus (seotud diastoolse düsfunktsiooniga - südame vatsakeste lõdvestumise periood);
- Segisest südamepuudulikkus (koos kahjustusega, süstool ja diastool).
Sõltuvaltvaldavad veresoonte tsoonid on isoleeritud:
- Õige vatsakeste südamepuudulikkus (vere stagnatsioon väikeses ringluses, st kopsu veresoontes);
- Vasaku vatsakese südamepuudulikkus (vere stagnatsioon suurtes ringluses, st kõikide elundite, välja arvatud kopsude veres);
- Biventrikulaarne (kahe ventrikulaarse) südamepuudulikkus (mõlemas ringlusringis vere stagnatsioon).
Sõltuvaltfüüsilise uuringu tulemused määratakse Killip skaala järgi:
- I (HF-i märki pole);
- II (kergelt väljendatud CH, väike hingamine);
- III (rohkem väljendunud CH, rohkem vilistav hingamine);
- IV (kardiogeenne šokk, süstoolne vererõhk alla 90 mm Hg. c).
Kroonilise südamepuudulikkuse korral on suremus 4... 8 korda suurem kui nende eakaaslastel. Ilma õige ja õigeaegse ravieta dekompensatsiooni staadiumis on kogu aasta jooksul ellujäämise määr 50%, mis on võrreldav mõnede vähivormidega.
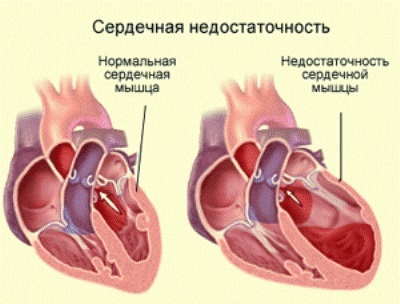
Kroonilise südamepuudulikkuse põhjused
Miks CHF areneb ja mis see on? Kroonilise südamepuudulikkuse põhjus on tavaliselt südamekahjustus või selle võimetus pumbata veresoonte kaudu õiget vere kogust.
Haiguse peamised põhjusedkutsutud:
- isheemiline südamehaigus;
- arteriaalne hüpertensioon;
- südamehaigused.
Samuti on olemasmuud provotseerivad teguridhaiguse areng:
- diabeet;
- Kardiomüopaatia - müokardi haigus;
- arütmia - südame rütmihäire;
- müokardiit - südame lihasepõletik (müokard);
- kardioskleroos - südamerike, mida iseloomustab sidekoe levik;
- suitsetamine ja alkoholi kuritarvitamine.
Statistika järgi on meeste seas kõige sagedasem haigus südamehaigus. Naistel põhjustab seda haigust peamiselt arteriaalne hüpertensioon.
CHF arengu mehhanism
- Vähendatud tootlikkusega (pump) võime sobivalt - esimese haigussümptomeid: teostada talumatus, hingeldamine.
Südame normaalse toimimise säilitamiseks on ühendatud kompenseerivad mehhanismid: südamelihase tugevdamine, adrenaliini suurenemine, vere hulk suureneb viivituse tõttu vedelik. - Südame düsfunktsioon: lihasrakud muutusid palju suuremaks ja veresoonte arv veidi suurenes.
- Kompensatsioonimehhanismid on ammendunud. Südame töö halveneb märkimisväärselt - iga tõukega surub välja piisavalt verd.
Sümptomid
Selle haiguse peamised tunnused on järgmised:
- Sage hingeldus- riik, kus tekib muljet õhuruumi puudusest, nii et see muutub kiireks ja mitte väga sügavaks;
- Suurenenud väsimus, mida iseloomustab protsessi jõudlusest tuleneva võimsuse kadumise kiirus;
- Kasvavsüdame löögi arvminutis;
- Perifeerne turseMis näitavad halb tühistamise vedeliku kehast, on hakanud tekkima alates kontsad, ja seejärel liikuda kõik eespool taga, kus ta lõpetas;
- Köha- alates selle algusest riided ta on kuivanud selle haigusega ja siis röga hakkab silma paistma.
Krooniline südamepuudulikkus areneb tavaliselt aeglaselt, paljud arvavad, et see näitab nende keha vananemist. Sellistel juhtudel peavad patsiendid sageli kuni viimase momendini tõmbuma apellatsiooniga kardioloogile. Loomulikult raskendab ja pikendab raviprotsessi.

Kroonilise südamepuudulikkuse sümptomid
Kroonilise südamepuudulikkuse esialgsed staadiumid võivad areneda vasaku ja parema vatsakese, vasaku ja parema kodade tüüpidesse. Pikemate haigusseisunditega on esinenud funktsioonihäired, kõik südameosad. Kliinilises pildis suudame tuvastada kroonilise südamepuudulikkuse peamised sümptomid:
- kiire väsimus;
- hingeldus, südamehaigus;
- perifeerne ödeem;
- südamepekslemine.
Väsimuse kaebusi teevad enamus patsiente. Selle sümptomi esinemist põhjustavad järgmised tegurid:
- väike südame väljund;
- ebapiisav perifeerne verevool;
- koe hüpoksia seisund;
- lihaste nõrkuse areng.
Südamepuudulikkuse düspnea suureneb järk-järgult - ilmneb esmakordselt füüsilise koormusega, hiljem ilmneb väikeste liikumistega ja isegi puhata. Kui südame dekompensatsioon areneb, on nn südame astma - lämbumise episoodid, mis esinevad öösel.
Paroksüsmaalne (spontaanne, paroksüsmaalne) öösel esinev düspnoe võib avalduda järgmiselt:
- parokseksümptomeid öine düspnoe lühikesed rünnakud, mis läbivad iseseisvalt;
- kardiaalse astma tüüpilised rünnakud;
- kopsu akuutne turse.
Südame astma ja kopsuödeem on põhiliselt äge südamepuudulikkus, mis on välja kujunenud kroonilise südamepuudulikkuse taustal. Südame astma esineb tavaliselt teisel poolel öösel, kuid mõningatel juhtudel põhjustatud füüsilist pingutust või emotsionaalse erutuse päeva jooksul.
- Väikestel juhtudelrünnak kestab mitu minutit ja seda iseloomustab õhupuudus. Patsient istub, kopsud kuulavad kõva hingamise. Mõnikord on seda seisundit kaasas köha, mille käigus eraldatakse väike kogus flegmi. Krambid võivad olla haruldased - mõne päeva või nädala jooksul, kuid võivad öösel korrata mitu korda.
- Raskemadjuhtudel tekkis tõsine pikaajaline südame astmahoog. Patsient ärkab, istub, kallutab keha edasi, toetub kätele puusadele või voodi servale. Hingamine muutub kiireks, sügavamaks, tavaliselt sissehingamise ja väljahingamise raskustega. Kopsudes võib puududa kopsud. Paljudel juhtudel võib olla seotud bronhospasm, mis suurendab ventilatsioonihäireid ja hingamist.
Episoodid võivad olla nii ebameeldivad, et patsient võib karda magada isegi pärast sümptomatoloogia kadumist.
CHF diagnoosimine
Diagnoosimisel peate alustama kaebuste analüüsist ja sümptomite avastamisest. Patsiendid kurdavad hingeldust, väsimust, südamepekslemist.
Arst selgitab patsiendi:
- Kuidas ta magab;
- Kas padjad muutusid viimase nädala jooksul?
- Kas inimene hakkas magama istuma, selle asemel et lamada.
Diagnoosimise teine etapp onfüüsiline läbivaatus, sealhulgas:
- Naha uurimine;
- Rasva ja lihasmassi raskusastme hindamine;
- Kontrollige turse olemasolu;
- Pulseeritus;
- Maksa palpatsioon;
- Kopsude ausklikatsioon;
- südame auskultatsiooni (I tooni, süstoolse porisema aasta 1. koht auskultatsiooni, analüüs II toon, "galopp");
- Kaalumine (30-päevase kehamassi vähenemine 1% võrra näitab kahheksia tekkimist).
Diagnoosimise eesmärgid:
- Südamepuudulikkuse esinemise varajane avastamine.
- Patoloogilise protsessi tõsiduse selgitamine.
- Südamepuudulikkuse etioloogia kindlaksmääramine.
- Tüsistuste ja patoloogilise ägenemise ohu hindamine.
- Prognoosi hindamine.
- Haiguse komplikatsioonide tõenäosuse hindamine.
- Haigusjuhu jälgimine ja õigeaegne reageerimine patsiendi seisundi muutustele.
Diagnostikaülesanded:
- Eesmärk kinnituse olemasolu või puudumise kohta patoloogilised muutused müokardi.
- Hingeldus südamepuudulikkuse, kiire väsimuse, kiire südame löögisageduse, perifeerse ödeemia, kopsude märja hingeldamise tuvastamine.
- Patoloogiad, mis põhjustavad kroonilise südamepuudulikkuse tekkimist.
- NYHA (New York Heart Association) südamepuudulikkuse staadiumi ja funktsionaalse klassi määramine.
- Südamepuudulikkuse esmase mehhanismi kindlakstegemine.
- Tõenäolised haigusseisundi raskendavad põhjused ja tegurid.
- Samaaegsete haiguste tuvastamine, nende seose hindamine südamepuudulikkuse ja selle raviga.
- Koguda piisavalt objektiivseid andmeid vajaliku ravi saamiseks.
- Kirurgiliste ravimeetodite kasutamise indikaatorite olemasolu või puudumise tuvastamine.
Südamepuudulikkuse diagnoosimine tuleb läbi viiatäiendavad uuringumeetodid:
- EKG näitab tavaliselt hüpertroofia ja müokardi isheemiat. Sageli võib see uuring tuvastada samaaegset arütmiat või juhuslikke häireid.
- Füsilise aktiivsusega proov viiakse läbi selle taluvuse kindlakstegemiseks, samuti südame isheemiatõvele iseloomulikud muutused (ST-segmendi kõrvalekalded EKG-st isoliinis).
- Daily Holteri seire võimaldab teil selgitada südame lihase seisundit patsiendi tüüpilises käitumises ja une ajal.
- CHF iseloomulik tunnus on väljutusfraktsiooni vähenemine, mida ultraheliga saab hõlpsasti näha. Kui te täiendavalt teostate dopplerograafiat, ilmnevad südamefunktsioonid ja sobiva oskuse abil saate isegi välja tuua oma kraadi.
- Koronaar-angiograafia ja ventrikulograafia tehakse, et selgitada koronaarivoo seisundit, samuti etteoperatiivse ettevalmistuse ja avatud südame sekkumisega.
Kui diagnoositakse, küsib arst patsiendi kaebuste kohta ja püüab kindlaks teha CHF-le iseloomulikud tunnused. Diagnostikat tõendavate dokumentide hulgas on oluline leida südamehaiguste anamneesiga inimene. Selles etapis on kõige parem kasutada EKG-d või määrata natriureetilise peptiidi. Kui kõrvalekaldeid ei leita, ei ole inimestel CHF-i. Kui leitakse müokardi kahjustuse ilmnemine, tuleb patsiendile viidata ehhokardiograafial, et määrata südamekahjustuste, diastoolsete häirete jne olemust.
Diagnoosi järgnevatel etappidel määrab arst kindlaks kroonilise südamepuudulikkuse põhjused, selgitab muutuste tõsidust, pöörduvust, et määrata sobiv ravi. Täiendavaid uuringuid on võimalik määrata.
Tüsistused
Kroonilise südamepuudulikkusega patsiendid võivad tekitada selliseid ohtlikke haigusi kui
- sagedane ja pikaajaline pneumoonia;
- müokardi patoloogiline hüpertroofia;
- arvukad tromboosivastased trombemboolia;
- keha üldine ammendumine;
- südame rütmi rikkumine ja südame juhtimine;
- maksa- ja neerufunktsiooni häired;
- südame seiskamist äkksurm;
- trombemboolilised komplikatsioonid (südameatakk, insult, kopsuarterite trombemboolia).
Komplikatsioonide ennetamine on ettenähtud ravimite kasutamine, näidustuste õigeaegne määramine operatiivne ravi, antikoagulantide määramine vastavalt näidustustele, antibiootikumravi bronhopulmonaarsete vigastuste korral süsteem.

Kroonilise südamepuudulikkuse ravi
Kõigepealt soovitatakse patsientidel järgida asjakohast toitu ja piirata kehalist aktiivsust. On vaja täielikult eemaldada kiireid süsivesikuid, hüdrogeenitud rasvu, eelkõige loomse päritoluga ning jälgida hoolikalt ka soola tarbimist. Samuti on vaja kohe suitsetamisest loobuda ja alkoholi juua.
Kõik kroonilise südamepuudulikkuse ravi teraapia meetodid koosnevad meetmetest, mille eesmärk on luua vajalikke tingimusi igapäevaelus, edendades SS-i koormuse kiire langus, samuti südame rütmihäirete raviks mõeldud ravimite kasutamine ning vee-soola häiritud protsesside mõjutamine vahetada. Ravi mahu eesmärk on seotud haiguse arengu staadiumiga ise.
Kroonilise südamepuudulikkuse ravi on pikenenud. See sisaldab:
- Ravimite ravi, mille eesmärk on võidelda haiguse sümptomite vastu ja kõrvaldada selle arengut soodustavad põhjused.
- Ratsionaalne režiim, sealhulgas tööjõu piirangud vastavalt haiguse staadiumide vormidele. See ei tähenda, et patsient peaks alati olema voodis. Ta saab ruumist ringi liikuda, soovitatakse treenida füsioteraapiat.
- Dieetteraapia. On vaja jälgida toidu kalorite sisaldust. See peab vastama patsiendi ettenähtud raviskeemile. Kalorite koguhulk väheneb 30% võrra. Ja väsimust põdevatel patsientidel antakse vastupidi võimendatud toitumine. Vajadusel viiakse mahalaadimispäevad läbi.
- Kardiootiline ravi.
- Ravi diureetikumidega, mille eesmärk on taastada vesi-soola ja happelise baasi tasakaal.
Esimeses etapis olevad patsiendid saavad täielikult töötada, teises etapis on piiratud töövõime või täiesti kaotatud. Kuid kolmandas etapis peavad kroonilise südamepuudulikkusega patsiendid pidevalt hoolitsema.
Ravimid
Kroonilise südamepuudulikkuse ravimravimees on eesmärgiks suurendada hingamisraskuste funktsioone ja eemaldada liigne vedelik keha. Sõltuvalt südamepuudulikkuse sümptomite staadiumist ja raskusastmest on ette nähtud järgmised ravimite rühmad:
- Vasodilataatorid ja AKE inhibiitorid- angiotensiini konverteeriv ensüüm (enalapriil, kaptopriil, lisinopriil, perindopriil, ramipriil) - vähendab veresoonte toonust, laiendage veenide ja arterite hulka, vähendades seeläbi vaskulaarset resistentsust südame kokkutõmbamise ajal ja suurendades seda südame väljund;
- Südameglükosiidid (digoksiin, strofantiin jne)- suurendada müokardi kontraktiilsust, suurendada selle pumba funktsiooni ja diureesi, edendada rahuldavat füüsilise koormuse taluvust;
- Nitraadid (nitroglütseriin, nitroon, sustac jne)- parandada veresoonte täitmist, suurendada südame vooluhulka, laiendada koronaarartereid;
- Diureetikumid (furosemiid, spironolaktoon)- vähendada liigse vedeliku hilistumist kehas;
- B-adrenoblokaatorid (karvedilool)- vähendada südame löögisagedust, parandada südame verepildi, suurendada südame väljundit;
- Müokardi metabolismi parandavad ravimid(B-vitamiinid, askorbiinhape, riboksiin, kaaliumpreparaadid);
- Antikoagulandid (aspiriin, varfariin)- vältida tromboosi anumates.
CHF ravis monoteraapiat kasutatakse harva, sellel hetkel saab CHF algfaasis kasutada ainult AKE inhibiitoreid.
Triple teraapia (ACEI + diureetikum + glükosiid) - oli standard CHF raviks 80. aastatel ja nüüd jääb efektiivne skeem CHF ravis, kuid sinusiirupiga patsientidel on glükosiidi asendamine beeta-blokaator. Kuldstandard alates 90. aastate algusest kuni praeguseni - kombinatsioon neljast ravimist - ACEI + diureetikum + glükosiid + beetablokaator.
Profülaktika ja prognoos
Südamepuudulikkuse vältimiseks vajate korralikku toitumist, piisavat füüsilist aktiivsust, halbade harjumuste tagasilükkamist. Kõik südame-veresoonkonna haigused tuleb õigeaegselt tuvastada ja ravida.
Prognoos CHF-ravi puudumisel on ebasoodne, kuna enamik südamehaigusi põhjustavad selle kulumist ja arengut ning tõsiseid tüsistusi. Meditsiinilise ja / või kardiokirurgilise ravi läbiviimisel on prognoos positiivne, sest puudulikkuse progresseerumisest või selle aluseks olevast radikaalsest ravist haigus.

Kuidas valida probiootikumid soolestikuks: ravimite nimekiri.

Laste ja täiskasvanute tõhusad ja taskukohased köha siirupid.
Kaasaegsed mittesteroidsed põletikuvastased ravimid.

Tableti ülevaade uue põlvkonna tõusust.
 Viirusevastased ravimid on odavad ja efektiivsed.
Viirusevastased ravimid on odavad ja efektiivsed.