Inhalt
-
1Osteomyelitis
- 1.1Ursachen für Osteomyelitis
- 1.2Symptome einer Osteomyelitis
- 1.3Erste Hilfe bei Verdacht auf Osteomyelitis
- 1.4Krankenhausuntersuchung wegen Verdacht auf Osteomyelitis
- 1.5Behandlung von Osteomyelitis
- 1.6Mögliche Komplikationen bei Osteomyelitis
- 1.7Vorbeugung von Komplikationen der Osteomyelitis
-
2Symptome und Behandlung von Osteomyelitis
- 2.1Ursachen der Krankheit
- 2.2Klassifikation der Pathologie, Foto
- 2.3Symptome verschiedener Arten von Osteomyelitis
- 2.4Akut hämatogen
- 2.5Giftig (adynamisch)
- 2.6Septisch-episch
- 2.7Lokal
- 2.8Subakute Osteomyelitis
- 2.9Chronische Osteomyelitis
- 2.10Osteomyelitis nach Zahnextraktion
- 2.11Osteomyelitis der Wirbelsäule
- 2.12Methoden zur Diagnose von Osteomyelitis
- 2.13Wie und was zu behandeln verschiedene Arten von Osteomyelitis
- 2.14Behandlung von Osteomyelitis-Medikamenten
- 2.15Behandlung von chronischer Osteomyelitis
- 2.16Chirurgische Behandlung von Osteomyelitis
- 2.17Merkmale der Behandlung von Osteomyelitis bei Kindern
- 2.18Diät während der Behandlung
- 2.19Häufige Fragen von Patienten
- 2.20Welcher Arzt heilt?
- 2.21Ob es möglich ist, vollständig zu heilen?
- 2.22Wird einem Kind nach einer Osteomyelitis eine Behinderung gegeben?
- 2.23Ist Osteomyelitis ansteckend?
- 2.24Wie viele Jahre kann der Patient mit einer chronischen Osteomyelitis leben?
-
3Osteomyelitis
- 3.1Ursachen für Osteomyelitis
- 3.2Symptome einer Osteomyelitis
- 3.3Mögliche Komplikationen bei Osteomyelitis
- 3.4Diagnose von Osteomyelitis
- 3.5Behandlung von Osteomyelitis
- 3.6Prävention von Osteomyelitis
-
4Osteomyelitis
- 4.1Klassifikation der Osteomyelitis
- 4.2Hämatogene Osteomyelitis
- 4.3Posttraumatische Osteomyelitis
- 4.4Schuss-Osteomyelitis
- 4.5Postoperative Osteomyelitis
- 4.6Kontakt Osteomyelitis
- 4.7Chronische Osteomyelitis
- 4.8Symptome
- 4.9Komplikationen der chronischen Osteomyelitis
- 4.10Diagnose der chronischen Osteomyelitis
- 4.11Behandlung von chronischer Osteomyelitis
Osteomyelitis
OsteomyelitisIst eine eitrige Infektion, die Knochengewebe (Ostitis), der Knochen um das Periost (Periostitis) und Knochenmark (Myelitis) betrifft.
Das erste Auftreten einer Osteomyelitis wird als akut bezeichnet.
Bei längerem Krankheitsverlauf mit Exazerbation und Remission sprechen sie von der Entwicklung einer chronischen Osteomyelitis.
Ursachen für Osteomyelitis
Osteomyelitis entwickelt sich als Folge des Eindringens von Bakterien in Knochengewebe, Periost oder Knochenmark.
Eine Infektion des Knochens kann auf eine endogene (interne) Weise auftreten, wenn Bakterien mit dem Blutfluss durch die Blutgefäße in das Knochengewebe eintreten.
Eine solche Osteomyelitis wird allgemein als hämatogen (in der Übersetzung aus der griechischen Sprache - stammt aus dem Blut) bezeichnet.
Akute hämatogene Osteomyelitis tritt häufiger bei Säuglingen, Kindern und Jugendlichen auf, Erwachsene leiden selten darunter.
Beim Eindringen von Mikroorganismen aus der Umwelt kann es zu einer eitrigen Knochenentzündung kommen - das ist eine exogene Osteomyelitis.
Ein Beispiel für eine exogene Osteomyelitis ist eine Knocheninfektion, die sich infolge einer offenen Fraktur entwickelt, Schusswunde oder nach einer Unfallchirurgie (auch posttraumatisch bezeichnet) Osteomyelitis).
Eine andere Art von exogener Osteomyelitis ist Kontakt-Osteomyelitis, die auftritt, wenn eitrige Entzündung von umgebenden Weichteilen auf den Knochen übergeht.
.Die Haupterreger der hämatogenen Osteomyelitis sind Staphylokokken und Streptokokken. Bei posttraumatischer Osteomyelitis wird mehr als ein Mikroorganismus gleichzeitig gefunden, häufig tritt Pseudomonas aeruginosa auf.
.Akute hämatogene Osteomyelitis tritt nach einer früheren Infektion wie Tonsillitis (Angina), Entzündung des Mittelohrs, Vereiterung Zähne, täter, Furunkel und Furunkulose, Pyodermie (pustulöse Hauterkrankungen), omphalitis (Entzündung der Nabelring) oder von Infektionskrankheiten - Masern, Scharlach, Lungenentzündung und andere.
Posttraumatische Osteomyelitis tritt nach massiven kontaminierten Weichteilverletzungen, offenen Frakturen, Schusswunden, nach Die chirurgische Behandlung von Frakturen geschlossen unter Verwendung von Metall-Osteosynthese (bone Integrität Restaurationsmetallplatten, Nadeln, Schrauben).
Kontakt-Osteomyelitis tritt auf, wenn die Infektion von den umliegenden Weichteilen in Gegenwart ihrer eitrigen Läsionen (Abszess, Phlegmone) auf den Knochen übergeht.
Die folgenden Bedingungen tragen zur Entwicklung von Osteomyelitis bei:
• Alkoholmissbrauch, Rauchen, intravenöser Drogenkonsum • Atherosklerose von Gefäßen; • Krampf und chronisch Veneninsuffizienz, • Diabetes; • häufige Infektionen (3-4 mal pro Jahr), was das Vorhandensein von Immunsystemdefizienz; • eingeschränkte Nieren- und Leberfunktion • maligne Erkrankungen (Tumoren) • übertragene Splenektomie (Entfernung der Milz) • ältere und senile Patienten Alter;
• Geringes Körpergewicht, schlechte Ernährung.
Symptome einer Osteomyelitis
Die Diagnose einer akuten hämatogenen Osteomyelitis in frühen Stadien ist schwierig.
Sie können allgemeine und lokale Symptome der Krankheit identifizieren.
Das Gesamtbild der Krankheit, aufgrund der Anwesenheit von Bakterien im Blut (Bakteriämie), ist wie folgt: nach einem kurzen Unwohlsein Periode ein Fieber, die Temperatur steigt von 3 bis 40 ° C ° C ist, die Pulsrate erhöht (höher als 90 Schläge pro Minute). In diesem Stadium kann eine Osteomyelitis als normale akute Infektion der Atemwege angesehen werden (z. B. Influenza).
2 - 3 Tag gibt es lokale Anzeichen der Krankheit in Form von lokalen Schmerzen in den betroffenen Gebieten, Einschränkungen der Mobilität und Schwellung der Weichgewebe Segment Gliedmaßen, Hautrötung.
Die Knochen der unteren Extremitäten sind am häufigsten betroffen (femoral und tibial). Von den Knochen der oberen Extremität sind die Schulter, dann der Strahl und die Ulna häufiger betroffen.
Seltener sind die Knochen der Hand und des Fußes sowie die Rippen, die Wirbelsäule, das Schlüsselbein, das Becken und das Schulterblatt in den Prozess einbezogen.
Bei exogener akuter Osteomyelitis treten die lokalen Zeichen der Erkrankung in den Vordergrund: das Vorhandensein einer eitrigen Wunde, das übertragene Trauma und die Deformation Konturen der Extremität, Rötung und Erhöhung der Hauttemperatur, Schwellung und Empfindlichkeit der Weichteile bei Berührung, Schmerzen bei Bewegung in der betroffenen Gegend Körper. Häufige Symptome sind weniger ausgeprägt und treten meist in den Hintergrund.
Wenn solche Symptome von Osteomyelitis können als Abszess (Eiteransammlung in dem abgegrenzten Weichgewebe) entnommen werden, Phlegmone (eine häufige eitrige Infektion in Weichteilen), Erysipel, posttraumatisches Hämatom (lokale Stauung) Blut). Diese Bedingungen erfordern auch dringend ärztliche Behandlung.
Im chronischen Verlauf der Erkrankung wird die zuvor übertragene Osteomyelitis und das Vorhandensein von Fistelschlägen (runde eitrige Wunden von kleinem Durchmesser auf der Haut, aus denen der eitrige trennbar).
Erste Hilfe bei Verdacht auf Osteomyelitis
Die posttraumatische Osteomyelitis entwickelt sich nach einer gewissen Zeit (1 - 2 Wochen) nach der Verletzung. Daher ist es wichtig, die Wunde richtig zu behandeln und den Arzt rechtzeitig zu kontaktieren.
Wenn Sie ein ausgedehntes Trauma mit Verletzung der Unversehrtheit der Haut bekommen haben, sollte die Wunde mit Seife gewaschen werden Lösung und 5% Chlorhexidin-Bigluconat-Lösung, um mechanisch zu entfernen Mikroorganismen.
Die Haut um die Wunde sollte mit einer Lösung von brillantem Grün behandelt werden, eine sterile Serviette auf die Wunde legen (in der Apotheke verkauft). Die Binde kann mit einer 3% igen Wasserstoffperoxidlösung imprägniert werden, um das Ausbluten zu stoppen. Die Gliedmaße sollte immobilisiert werden.
.Sie können Eis anbringen. Dann müssen Sie in die Notaufnahme gehen, wo Sie von einem Trauma-Arzt untersucht werden.
.Die Behandlung von Osteomyelitis, die nach Frakturen entstanden ist, sowie Operationen der Metallosteosynthese werden von Trauma-Ärzten durchgeführt.
In anderen Fällen (hämatogene Osteomyelitis, Kontakt-Osteomyelitis) sollten Sie die Hilfe eines Chirurgen im Krankenhaus oder eines Chirurgen in einer Poliklinik suchen.
Im Falle einer hämatogenen Osteomyelitis treten die Patienten häufig in Nicht-Kern-Einheiten, insbesondere in die infektiöse oder therapeutische Abteilung, ein. Nach der Manifestation der Symptome von Knochenschäden werden sie jedoch in die chirurgische Abteilung verlegt.
Krankenhausuntersuchung wegen Verdacht auf Osteomyelitis
Für die Diagnose von Osteomyelitis muss die folgende Untersuchung unterzogen werden.
Um die allgemeine Analyse des Blutes und des Urins, die Analyse des Blutes auf dem Stand der Glukose (zu übergeben, um den Diabetes zu enthüllen).
Wenn möglich, müssen Sie Blut an C-reaktives Protein spenden, das ein empfindlicher Indikator für Entzündungen ist.
Bei offenem eitrigem Wund- oder Fistelgang wird aus ihnen ein eitriger Ausfluss ausgesät, um den Erreger und seine Empfindlichkeit gegenüber Antibiotika zu bestimmen.
Zur visuellen Bestätigung der Anwesenheit von Osteomyelitis werden Röntgenaufnahmen des betroffenen Körperbereichs durchgeführt. Es sollte jedoch daran erinnert werden, dass das Röntgenbild der Krankheit 2 Wochen hinter dem klinischen Bild liegt, so dass es im Falle einer akuten Osteomyelitis keine offensichtlichen Veränderungen beim Ausbruch der Krankheit geben kann.
Die Abbildung zeigt ein typisches Röntgenbild der Osteomyelitis - eine Kavität im Knochen, eine pathologische Fraktur.
Eine empfindlichere diagnostische Methode ist die Computertomographie, die eine genauere Untersuchung von Knochengewebsdefekten ermöglicht.
Die Möglichkeiten der Computertomographie übertreffen die Magnetresonanztomographie. Letzteres erlaubt es, Weichteilerkrankungen vom betroffenen Knochen zu unterscheiden, die Länge nicht lebensfähiger Gewebe zu bestimmen.
Bei der Wahl zwischen Computer- und Magnetresonanztomographie sollte daher Letzteres bevorzugt werden.
Es ist möglich, Ultraschall durchzuführen. Es ermöglicht, die Ansammlung von Eiter in Weichteilen, das Vorhandensein und das Ausmaß von Fistelpassagen, Veränderungen im Periost zu identifizieren und auch die Blutversorgung der Extremität zu beurteilen.
Die modernste Diagnostik der Osteomyelitis ist die Radionukliddiagnostik.
.Die Methode basiert auf der Verwendung von radioaktiven Pharmazeutika, die spezifisch im Entzündungsherd akkumulieren, was eine frühzeitige Erkennung der Anwesenheit von Knochengewebeabbau ermöglicht.
.Leider ist dies eine teure Studie, die High-Tech-Ausrüstung und einen speziellen Raum erfordert, so dass es nur in großen medizinischen Zentren verfügbar ist.
Behandlung von Osteomyelitis
Die Behandlung der Osteomyelitis ist kompliziert, es ist nur in der Klinik in der traumatologischen oder chirurgischen Abteilung möglich, es schließt die konservativen und chirurgischen Maßnahmen ein.
Die konservativen Behandlungsmethoden umfassen:
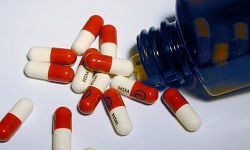
• Antibiotika-Therapie mit Breitband-Antibiotika - In der Regel verschreiben 2 -3 Medikamente (Ceftriaxon, Lincomycin, Gentamicin) für eine lange Zeit (3 bis 4 Wochen), ersetzen sie durch Medikamente aus anderen Gruppen (z. B. Ciprofloxacin, abaktal und andere.
) • Entgiftungstherapie (intravenöse Salzlösungen und Plasmapherese, Verfahren zur ultravioletten und Laserbestrahlung von Blut - Reinigung von Blutplasma von Toxinen) • immunotrope Therapie - die Verwendung von Arzneimitteln, die die Aktivität des Immunsystems erhöhen (Polyoxidonium) • die Verabreichung von Probiotika - Medikamente, die die Mikroflora normalisieren Eingeweide. Aufgrund massiver antibakterieller Therapie entwickelt sich eine Dysbakteriose. Für seine Korrektur ernennen Sie eine Linie, biliform • Verabreichung von Medikamenten, die die Mikrozirkulation verbessern (Pentoxifyllin, Trental);
• lokale Behandlung der Wundauflagen mit antiseptischen Salben (Levomecol, Levosin, 5% Dioxidin) Salbe) und proteolytischen Enzymen (Trypsin, Chymotrypsin), die Reinigung und Heilung fördern Wunden.
Die operative Behandlung der Osteomyelitis besteht in der Sanierung des eitrigen Fokus (Eröffnung und Entleerung eitriger Kavitäten), Entfernung von Sequestern - Bereiche von nicht lebensfähigem Knochengewebe und Durchführung von regenerativen Operationen.
Die Umsetzung der letzteren ist wegen der Bildung von Defekten im Haut- und Knochengewebe notwendig.
Die restaurativen Operationen schließen die Schließung der Defekte durch das lokale Gewebe, die Füllung des Knochens mit verschiedenen Präparaten und die Osteosynthese (zum Beispiel Ilisarow) ein.
Osteosynthese mit Ilizarovs Apparat
Es gibt keine Einschränkungen für die Ernährung nach der Operation. Eine vollwertige Ernährung mit vielen Vitaminen und Proteinen ist erforderlich. Das Ausmaß der körperlichen Aktivität sollte individuell mit dem behandelnden Arzt besprochen werden. Es ist ratsam, keinen Alkohol zu trinken, zu rauchen - sie verlangsamen den Heilungsprozess der Wunde.
Bei Vorliegen von Diabetes sollte der Blutzuckerspiegel überwacht werden, wenn er ansteigt, ist ein Rückfall der Krankheit möglich.
In der postoperativen Phase und nach Entlassung aus dem Krankenhaus sind therapeutische Physiotherapie und Physiotherapie (Elektrophorese, Phonophorese, Magnetotherapie) notwendig.
Mögliche Komplikationen bei Osteomyelitis
Komplikationen der Osteomyelitis können lokal und allgemein sein.
Lokale Komplikationen umfassen:
• Abszess und Phlegmone der Weichteile - Ansammlung von Eiter und eitriger Imprägnierung um den betroffenen Knochen von Weichteilen;
• eitrige Arthritis - eitrige Gelenkentzündung, lokalisiert neben dem Osteomyelitis-Fokus, • Spontanfrakturen - treten bei geringster Belastung durch Knochenverlust auf • Kontrakturen - eingeschränkte Mobilität aufgrund der Bildung von Narben in den Muskeln, die den eitrigen Fokus umgeben • Ankylose - Verlust der Beweglichkeit bei Patienten mit eitriger Arthritis Gelenke;
• Entwicklung von bösartigen Tumoren.
Allgemeine Komplikationen sind:
• Sepsis - Infektion von Blut;
• sekundäre Anämie - Anämie, entwickelt sich aufgrund der Unterdrückung der Hämopoese vor dem Hintergrund einer chronischen Entzündung;
• Amyloidose - eine Autoimmunerkrankung, die vor allem die Nieren befällt, ist schwer zu behandeln.
Vorbeugung von Komplikationen der Osteomyelitis
Die Häufigkeit von Komplikationen und die Wahrscheinlichkeit des Übergangs von der Osteomyelitis zum chronischen Stadium hängt direkt vom Zeitpunkt des Arztbesuches ab. Deshalb ist es so wichtig, einen Spezialisten bei den ersten Anzeichen der Krankheit zu konsultieren.
Nicht selbst behandeln: Bei eitrigem Fokus im Knochen oder in den Weichteilen muss ein Eiterabfluss erfolgen (Operation durchführen).
Bis dahin ist selbst der Einsatz moderner Antibiotika wirkungslos.
.Wie Arthur Schopenhauer sagte: "Die Gesundheit davor überwiegt alle anderen Vorteile des Lebens, dass ein wirklich gesunder Bettler glücklicher ist als ein kranker König." Passen Sie deshalb auf Ihre Gesundheit auf. Es ist besser, die Schwere Ihrer Symptome zu überschätzen, als es zu spät ist, medizinische Hilfe in Anspruch zu nehmen.
.Chirurg-Arzt Tevs DS
Quelle: http://www.medicalj.ru/diseases/orthopedics/853-osteomielit
Symptome und Behandlung von Osteomyelitis
Die Entzündung betrifft alle konstituierenden Knochen - die harten Teile und das Knochenmark, das bei der Entwicklung der Pathologie voluminöser wird, anschwillt.
Dadurch wird das Knochenmark durch ein hartes Gewebe gequetscht, wodurch sich Blutgefäße zusammenziehen und der Blutfluss im pathologischen Fokus aufhört.
Oft breitet sich die Krankheit auf umliegende Weichteile aus - der Erreger greift die Zellen an und verursacht Vereiterungen.
Oft wird bei Kindern Pathologie diagnostiziert, die eher Jungen eigen ist.
Gekennzeichnet durch einen schnellen Übergang zu einer systemischen eitrigen Infektion (Sepsis), die in 36% der Fälle tödlich endet.
Bei Erwachsenen entwickelt sich die Krankheit durch pathologische Frakturen, die Bildung falscher Gelenke, die Verletzung von Gliedmaßenfunktionen.
Ursachen der Krankheit
Der Beginn einer Entzündung im Knochenmark wird durch die Infiltration eines infektiösen Agens in das Knochenmark provoziert. Mikroben greifen den Knochen durch Gefäße, umgebendes Gewebe oder tiefes Trauma an. Ursachen des Auftretens:
- infektiöse Läsionen im Bereich des Weichteilknochens - Phlegmone mit deutlicher Lokalisation, eingekapselte Zysten nach Ruptur, bakterielle Muskelentzündung;
- Komplikationen nach Operationen - Gelenkersatz und Osteosynthese;
- hämatogener Weg: Die Infektion dringt durch die Blutbahn in das Knochenmark ein - jeder infektiöse Herd kann zur Ursache der Osteomyelitis werden (zB chronische Nierenentzündung, Tonsillitis, Furunkulose);
- Schäden an Knochen - Schussverletzungen und Schnittwunden, Brüche mit einem Riss von Weichteilen und so weiter.
Das Vorhandensein einer offensichtlichen Ursache bedeutet nicht unbedingt die Entwicklung einer Osteomyelitis, da provozierende Faktoren "funktionieren" müssen.
- Nicht geheilt oder chronische Infektion. Bei unangemessener Therapie entwickeln Mikroben Resistenz gegen Medikamente, dann ist die Behandlung von Osteomyelitis mit Antibiotika unwirksam.
- Geschwächte Immunität. Dies kann zu jeder Krankheit, einem psychoemotionalen Zusammenbruch, einer Erkältung führen. Probleme entstehen und vor dem Hintergrund der Langzeitanwendung von Glukokortikosteroiden, mit Diabetes, systemischen Erkrankungen des Bindegewebes, Onkologie.
- Kleines Alter von Patienten - Kinder unter 5 Jahren.
Klassifikation der Pathologie, Foto
Je nach Entwicklungsursache werden Osteomyelitis-Typen unterschieden:
- hämatogen - ein infektiöser Wirkstoff dringt ohne offene Knochenverletzungen durch den Blutkreislauf in das Knochenmark ein;
- Posttraumatisch - tritt aufgrund unvollendeter antibakterieller Behandlung von Frakturen auf;
- Schuss - entwickelt mit entsprechenden Verletzungen;
- Postoperativ - kann eine postoperative Komplikation sein - Befestigung des Knochens mit Schrauben, Platten und anderen Strukturen.
Je nach Entwicklungsgeschwindigkeit und Dauer der Symptome unterscheidet man eine Osteomyelitis:
- akut - entwickelt sich im Laufe von 2 Wochen, öfter bei den Kindern;
- subakut - Erlös innerhalb eines Monats;
- chronisch - das Krankheitsbild bleibt für mehr als 30 Tage unverändert, nur ein Knochen ist betroffen, eine hohe Wahrscheinlichkeit des Auftretens der Fistel;
- chronisches multifokales - die Symptomatologie besteht für mehr als einen Monat, diagnostiziert mehrere Entzündungsherde.
Vor Klärung der Ätiologie wird eine nicht näher bezeichnete Osteomyelitis diagnostiziert. Wenn die Diagnose durch eine instrumentelle Untersuchung bestätigt wird, wird die chronische Form offenbart.
Symptome verschiedener Arten von Osteomyelitis
Das klinische Bild ändert sich in Abhängigkeit von der Form des Krankheitsverlaufs.
Akut hämatogen
Es zeichnet sich durch einen schweren Verlauf, einen schnellen Anstieg der Symptome aus. Die hämatogene Form der Krankheit ist von 3 Arten.
Giftig (adynamisch)
Die Klinik entspricht dem Endotoxinschock, sie verläuft aggressiv und stellt eine Lebensgefahr dar. Symptome:
- ein starker Blutdruckabfall;
- Bewusstlosigkeit, Koma;
- kritische Hyperthermie - Temperaturerhöhung auf 40-41 ° C;
- Kurzatmigkeit, Kurzatmigkeit;
- Krämpfe inhärent bei Kindern.
Der Zustand führt zu Herzversagen und Tod. Oft hilft eine rechtzeitige und kompetente Reanimation nicht.
Manchmal erkennen Ärzte akute hämatogene toxische Osteomyelitis aufgrund von Beschwerden des Patienten - Schwellung an der Stelle des betroffenen Knochens, Hyperämie und Hauttemperaturanstieg.
Septisch-episch
Das Krankheitsbild entwickelt sich unmittelbar nach dem Eintritt der Infektion in das Blut:
- hohe Temperatur;
- starke Kopfschmerzen;
- Hypotonie;
- Schwäche.
Zeichen sind mit intensiven Schmerzen im Fokus der Entzündung, starke Schwellung und Rötung der Gewebe kombiniert. Bei richtiger und rechtzeitiger Behandlung beträgt das Überleben von Patienten mit einer Diagnose 40-50%, bei Abwesenheit einer Behandlung tritt der Tod bei 70% der Patienten auf.
Lokal
Der milde Verlauf der Erkrankung verursacht eine günstige Prognose. Für lokale hämatogene Osteomyelitis gibt es gemäßigte allgemeine Symptome:
- Fieber;
- vermehrtes Schwitzen;
- schwere Schwäche;
- Appetitlosigkeit;
- Kopfschmerzen mit geringer Intensität.
Nichtsteroidale entzündungshemmende Medikamente, Analgetika und Antipyretika helfen nicht. Bei der Untersuchung des Patienten, beachten Sie die Schwellung, Rötung der Haut an der Stelle der Entzündung.
Subakute Osteomyelitis
Die subakute Osteomyelitis ist eine Übergangszeit, nach der das chronische Stadium der Krankheit auftritt. Wird durch Symptome manifestiert:
- nicht subfebrile Körpertemperatur fallen;
- leichte Schwäche;
- leichter dumpfer Schmerz im pathologischen Fokus;
- Begrenzte Mobilität des Gelenks neben dem betroffenen Knochen.
Chronische Osteomyelitis
Der Zustand des Patienten ist im normalen Bereich, manchmal besorgt über das Unbehagen an der Stelle der Knochenschwund, subfebrile Temperatur, kleine Schwellung. Folgen der Pathologie:
- eitrige Fistel - der Beginn des Kanals im infizierten Knochen, Ausgang auf die Haut;
- Verkürzung der betroffenen Extremität.
Bei der chronischen Osteomyelitis sind radiologische Zeichen anwendbar, die das allgemeine Wohlbefinden des Patienten in keiner Weise beeinträchtigen - zum Beispiel Teile von erkranktem Knochen, die strukturelle Zerstörung erfahren haben, Sequestrierung.
Osteomyelitis nach Zahnextraktion
Maxillofaziale Pathologie, Symptomatologie hängt von der Schwere der Strömung ab. Neben klassischen Zeichen beobachtet man:
- Unmöglichkeit, den Mund weit zu öffnen;
- starke Schmerzen beim Kauen und Schlucken;
- ausgeprägtes Ödem des Gesichts.
Osteomyelitis der Wirbelsäule
Starke Rückenschmerzen sind ein Hauptsymptom. Es wird nicht durch Drogen, körperliche Übungen, Physiotherapie, Massage und Erwärmung entfernt. Lokalisierter Schmerz tritt in den ersten Stunden nach der Niederlage eines bestimmten Knochens auf. Wenn die Krankheit fortschreitet, gibt es:
- erhöhte Empfindlichkeit der Haut, Berührung der Wirbelsäule ist unmöglich - selbst leichte Berührung verursacht einen akuten Schmerzanfall;
- erhöhte Herzfrequenz;
- ein starker Druckabfall;
- unmotivierter Gewichtsverlust.
Methoden zur Diagnose von Osteomyelitis
Um die Diagnose zu bestätigen, wird der Patient untersucht:
- Labortests von Blut und Urin zeigen einen Anstieg des Leukozytenspiegels, die Entwicklung einer akuten Entzündung;
- Infrarot-Scanning (Wärmebildkamera) wird verwendet, um das Gebiet der akuten Pathologie zu identifizieren;
- Punktion des Knochens kann ein diagnostisches oder therapeutisches Verfahren sein, für die Diagnose wird die Entfernung von eitrigem Inhalt aus dem betroffenen Knochen durchgeführt;
- Röntgenaufnahmen - Bilder werden in zwei Projektionen aufgenommen, um den Ort des Entzündungsherds zu bestimmen, die Diagnose kann 3-5 Tage nach der Läsion gestellt werden.
Computertomographie ist informativer als andere diagnostische Methoden. Die Studie hilft, die Lokalisierung der Pathologie zu bestimmen, um die Weite des Prozesses aufzudecken. Die CT wird zur Differenzierung der Osteomyelitis von anderen Knochenpathologien durchgeführt.
Wie und was zu behandeln verschiedene Arten von Osteomyelitis
Die Behandlung des frühen Stadiums der akuten Osteomyelitis wird mit einer therapeutischen Methode durchgeführt.
Behandlung von Osteomyelitis-Medikamenten
Der Zweck der Therapie ist die Zerstörung des Infektionserregers.
- Antibiotika - Cefazolin, Cotrimoxazol, Linezolid und andere. Die Medikamente werden individuell verabreicht, basierend auf den Ergebnissen bakteriologischer Kulturen. Bei der Behandlung der hämatogenen Form der Krankheit werden häufig mehrere Mittel kombiniert. Die Dauer der antibiotischen Therapie ist von 20-30 Tagen, mit der hämatogenen Form dem Monat und mehr.
- Immunmodulatoren - Amiksin, Timalin und andere. Der Behandlungsverlauf wird individuell bestimmt, die Therapiedauer beträgt 10 Tage bis mehrere Monate. Immunmodulatoren sind notwendig, um das Immunsystem zu unterstützen und zu stärken, die Widerstandsfähigkeit des Körpers gegen Infektionen zu erhöhen.
- Diuretika - Lasix oder Furosemid. Beseitigt schnell Schwellungen. Häufig bei der Behandlung von Osteomyelitis nach Zahnextraktion ernannt. Der Behandlungsplan wird vom Arzt festgelegt, der Zustand des Patienten wird berücksichtigt.
- Kristalloide - Trisol, Kochsalzlösung, Normosol und andere. Führen Sie intravenös 5 Tage für die Beseitigung der Symptome und Normalisierung des Zustandes ein.
Behandlung von chronischer Osteomyelitis
Die Therapie der chronischen Osteomyelitis erfolgt in Phasen der Exazerbation. Das Schema der Behandlung unterscheidet sich nicht von dem, das in der akuten Form der Krankheit verwendet wird. In den Remissionsphasen findet eine unterstützende Therapie mit Immunmodulatoren statt.
Chronische Osteomyelitis wird zu Hause behandelt, aber mit der Erlaubnis eines Spezialisten. Eine leichte Verschlechterung des Zustands ist eine Gelegenheit für einen Krankenhausaufenthalt.
Oft wird die Krankheit Knochen verformt, gibt es eine Verkürzung der wunden Füße, gibt es Fisteln, lange Heilung und in regelmäßigen Abständen mit eitrigem Exsudat voller.
Stellen Sie in solchen Fällen das Problem der Durchführung einer Operation.
Chirurgische Behandlung von Osteomyelitis
Operative Intervention ist vorgeschrieben, wenn:
- intermuskuläre und periostale Phlegmone;
- eitrige Arthritis;
- atypische Form der Pathologie;
- ausgedehnte Fisteln, die keiner therapeutischen Behandlung zugänglich sind;
- häufige und schwere Rückfälle.
Operationen zum Entfernen eines eitrigen Fokus werden fast immer in der Zahnmedizin durchgeführt. Der Eingriff wird unter örtlicher Betäubung durchgeführt.
Der Arzt macht einen Schnitt von dem Zahnfleisch und unteren Geweben, reinigt den betroffenen Bereich des Knochens.
Die Osteomyelitis nach Zahnextraktion wird vom Kieferchirurg behandelt, ggf. ist ein plastischer Chirurg involviert.
Operationen werden auf zwei Arten durchgeführt.
- Inzision von Geweben an der Stelle des Fokus, um Eiter von Muskelfasern, Periost, Sehnen zu entfernen. Der Arzt schneidet das Weichgewebe, ohne den Knochen zu öffnen.
- Osteoperforation. Im Knochen wird ein Loch geschaffen, durch das der Hohlraum sterilisiert wird. Am Ende ist eine Drainagevorrichtung befestigt, die den Austritt von Exsudat aus der Quelle gewährleistet. Die Operation wird öfter für akute Osteomyelitis verwendet, wenn es notwendig ist, den Fokus dringend zu entfernen.
Zur Behandlung der chronischen Osteomyelitis wird die Kompressions-Distraktionsosteosynthese nach Ilizarov durchgeführt: Der betroffene Knochenbereich wird entfernt, seine Enden werden verbunden, die Gliedmaßenachse wird mit Ringen und Speichen fixiert. Wenn der Knochen zu verschmelzen beginnt, werden die Ringe mit Hilfe von vertikalen Stäben allmählich auseinander bewegt und strecken das Glied aus.
Merkmale der Behandlung von Osteomyelitis bei Kindern
Die Chirurgen ziehen es vor, die sparsamen Operationen zu verwenden, zulassend, die Funktionalität des osteologischen Apparates zu behalten. Spezialisten wählen die Punktionsmethode, geeignet für die Behandlung von Kindern unter 6 Jahren.
Die Durchführung der Operation bei Kindern besteht darin, den Knochen mit einer speziellen Nadel zu durchbohren, Eiter abzusaugen und den Fokus mit antibakteriellen Wirkstoffen zu waschen.
Bei der therapeutischen Behandlung von Osteomyelitis wird ein Fixiergips auf die Gliedmaße aufgetragen und die Belastung wird entfernt. So ist es möglich, die Ausbreitung der Infektion und deren Eindringen in Weichteile zu verhindern.
Diät während der Behandlung
Der Patient benötigt viel Eiweiß, das in Hühner- und Rinderleber, Milchprodukten, Fleisch und Fisch enthalten ist. Es ist nicht notwendig, sich auf solche Gerichte zu beschränken - die Arbeit des Darms kann gestört werden. Ballaststoffe müssen unbedingt in das Menü gelangen - Brei, Gemüse und Obst.
Häufige Fragen von Patienten
Osteomyelitis ist eine gefährliche Krankheit, kann zu Behinderung oder Tod führen. Es ist wichtig, die Krankheit rechtzeitig zu diagnostizieren, die Behandlung richtig durchzuführen und sich einer Rehabilitation zu unterziehen.
Welcher Arzt heilt?
Wenn Zeichen von Osteomyelitis Hilfe von einem Orthopäden suchen müssen. In staatlichen medizinischen Einrichtungen ist es zunächst notwendig, einen Chirurgen zu besuchen, der einem engen Spezialisten Anweisungen geben wird.
Ob es möglich ist, vollständig zu heilen?
Fälle von vollständiger Genesung von Patienten mit Osteomyelitis sind keine Ausnahme, sondern eher ein häufiges Vorkommnis. Dies ist mit rechtzeitiger Diagnose und kompetenter Behandlung möglich. Auch bei der Entwicklung der Krankheit bei Neugeborenen geben Ärzte günstige Vorhersagen.
Wird einem Kind nach einer Osteomyelitis eine Behinderung gegeben?
Sie können eine Behinderung bekommen, wenn die Pathologie in schwerer Form vorliegt, der Knochen deformiert ist und der Patient die Fähigkeit verloren hat, ein aktives Leben zu führen.
Zum Beispiel, wenn die untere Extremität kürzer wird, wird dem Kind eine Behinderung gezeigt. In anderen Fällen wird er für 6-12 Monate vom Sport befreit.
Ist Osteomyelitis ansteckend?
Wenn er in einem Krankenhaus behandelt wird, wird der Patient in eine allgemeine Abteilung gebracht. Pathologie ist nicht ansteckend, obwohl sie eine infektiöse Ätiologie hat. Bei der chronischen Osteomyelitis führt der Patient eine gewohnte Lebensweise, jedoch mit einer gewissen Einschränkung der körperlichen Anstrengung.
Wie viele Jahre kann der Patient mit einer chronischen Osteomyelitis leben?
Dies sind individuelle Indikatoren, abhängig vom Alter des Patienten, dem Ausmaß der Läsion, der Qualität der Behandlung und anderen.
Quelle: http://www.infmedserv.ru/stati/simptomy-i-lechenie-osteomielita
Osteomyelitis
Osteomyelitis ist eine entzündliche Infektionskrankheit, bei der nicht nur Knochen und Knochenmark, sondern der gesamte Körper als Ganzes leidet. Um zu lernen, mit einer solchen Diagnose zu leben, müssen Sie alle Feinheiten der Diagnose, Behandlung und Prävention dieser Krankheit kennen.
Ursachen für Osteomyelitis
Osteomyelitis (griechisch.
Osteo - "Knochen myelo - das "Gehirn -itis - "Entzündung") - eine Infektionskrankheit, in der das Knochenmark und alle Bestandteile des Knochens sind geschädigt (Periost, schwammartige Substanz, kompakt) Substanz).
Während des eitrigen nekrotischen Prozesses im Knochengewebe werden viele Giftstoffe freigesetzt, die verursachen schwere Intoxikation des gesamten Organismus und werden von einer hohen Temperatur und starken Schmerzen begleitet Syndrom.
Die Hauptursache für die Entwicklung dieser Krankheit sind bakterielle Krankheitserreger:
- Staphylococcus aureus,
- epidermale Staphylokokken,
- Streptokokken,
- gramnegative Enterobakterien,
- Pseudomonas aeruginosa,
- Haemophilus influenzae,
- Mycobacterium tuberculosis (Koch's Stick).
Pathogene Mikroorganismen können auf verschiedene Arten in den Körper gelangen und die Entstehung von Osteomyelitis verursachen:
- exogene - in direktem Kontakt mit dem Erreger im Knochen nach Trauma, Verwundung, offenen Frakturen, eitrige Entzündung der umgebenden Gewebe oder durch eine chirurgischen Eingriff;
- endogen (hämatogen) - mit einer Durchblutung in Gegenwart von einer Herde von chronischen Infektionen im Körper (Mandelentzündung, Karies).
Abhängig vom Mechanismus der Entstehung der Osteomyelitis, unterscheiden:
- hämatogen,
- Schuss,
- postoperativ,
- posttraumatisch,
- Stift.
In den meisten Fällen ist die Ursache der Osteomyelitis werden Staphylococcus aureus, die oft von Tonsillitis, Karies oder omphalitis Neugeborenen verursacht wird.
Meistens schadet der Erreger der Osteomyelitis:
- Röhrenknochen der oberen und unteren Extremitäten,
- Knochen des Oberkiefers,
- Knochen des Schädels,
- Rippen und Wirbelsäule.
Faktoren, die zur Entwicklung von Osteomyelitis beitragen:
- Knochenbrüche,
- gemeinsame Transplantation,
- Nieren- und Leberinsuffizienz,
- Krankheiten, die zur Schwächung der Abwehrkräfte führen (Diabetes, AIDS, Chemotherapie, Organtransplantationen),
- Beriberi,
- häufige Änderungen im Temperaturregime,
- drogensucht,
- Erkrankungen der peripheren Gefäße und Nerven.
Wenn Knochengewebe durch pathogene Mikroorganismen geschädigt wird, wandern Leukozyten in entzündete Bereiche, die Lyseenzyme absondern, die Knochen abbauen.
Pus breitet sich durch die Blutgefäße, fördert die Abstoßung des nekrotischen Knochengewebe, damit günstige Bedingungen für das Wachstum und die Reproduktion von pathologischen Mikroflora zu schaffen.
Es besteht eine akute eitrige Entzündung, die bis in die Phase der chronischen Entzündung gehen kann.
Gunshot, posttraumatische und postoperative Entzündungen sind eine Folge der Infektion der Knochenwunde.
In diesem Fall entwickelt sich der Entzündungsprozess an Stelle von fragmentierten Knochenfragmenten und nicht im geschlossenen Markkanal. Das Knochenmark wird aus infizierten nahe gelegenen Geweben infiziert.
Fragmente sterben ab und werden zur Ursache der Eiterung und der Bildung von eitrigen Hohlräumen und Fisteln. Diese pathologischen Prozesse verhindern die Bildung von normalem Kallus.
Symptome einer Osteomyelitis
Das klinische Bild der Osteomyelitis hängt weitgehend ab:
- von der Art des Erregers,
- von der Stelle der Lokalisierung und Ausbreitung des Entzündungsprozesses,
- über das Alter und den Zustand des Immunsystems des Patienten.
Akute Osteomyelitis kann 3 klinische Formen haben:
- septisch-stückig,
- lokal,
- giftig.
Das erste Symptom der septisch-piemischen Osteomyelitis ist Fieber mit Körpertemperatur bis zu 39-400, gefolgt von Symptome einer allgemeinen Intoxikation (übermäßiges Schwitzen, Schwäche, Reizbarkeit, Muskelschmerzen, Übelkeit, Erbrechen, Kopfschmerzen Schmerz).
Die Symptome einer allgemeinen Intoxikation werden durch Knochenschmerzen ergänzt. Es verändert allmählich seinen Charakter von schmerzhaft zu platzend, und während der Bewegungen wird eine Intensivierung des Schmerzes beobachtet.
Es gibt auch Veränderungen bei richtigem Gewebe: Rötung, lokales Fieber, Ödem, Hautfisteln mit eitrigem Ausfluss.
Fast 48-72 Stunden nach dem Ausbruch der Erkrankung kommt es zu einer Verletzung des Säure-Basen-Haushaltes (Azidose):
- Hyperkaliämie,
- Hyperkalzämie,
- Hyponatriämie.
Es gibt auch Veränderungen mit dem Gerinnungssystem von Blut: Hyperkoagulabilität (erhöhte Gerinnungsfähigkeit) wird ersetzt Hypokoagulation (verminderte Gerinnungsfähigkeit), gefolgt von der Phase der Fibrinolyse (Spaltung von Blutgerinnseln und Blutgerinnseln) Trauben).
Osteomyelitis ist am häufigsten bei Kindern und älteren Menschen, bei Männern tritt diese Krankheit doppelt so häufig auf wie bei Frauen. Bei Kindern ist die hämatogene Osteomyelitis am häufigsten, während bei Erwachsenen die Ursache ein infiziertes Trauma oder ein chirurgischer Eingriff ist.
Bei der toxischen Osteomyelitis entwickelt sich die Erkrankung blitzschnell mit einem Krankheitsbild der akuten Sepsis. Während der ersten 24 Stunden nehmen die Symptome einer schweren Intoxikation zu und werden begleitet von:
- hohe Körpertemperatur,
- meningeale Symptome,
- Krämpfe und Bewusstlosigkeit,
- eine kritische Senkung des Blutdrucks,
- zunehmende Herz-Kreislauf-Insuffizienz, die oft tödlich endet.
In diesem Fall gibt es Schwierigkeiten bei der Diagnose von Osteomyelitis, weil die Symptome der allgemeinen Intoxikationen nehmen zu, und das Auftreten spezifischer Anzeichen der Krankheit hinkt zeitlich deutlich zurück Aussehen.
Bei lokaler Osteomyelitis überwiegen die in Weich- und Knochengewebe lokalisierten Entzündungssymptome, begleitet von einem befriedigenden oder mäßigen Zustand des Patienten.
Bei akuter posttraumatischer und Schuss-Osteomyelitis hängt das klinische Bild vom Ort ab Entzündungsherd, rechtzeitige chirurgische Behandlung der Wunde, Immunsystemstatus und Alter Patient. Das klinische Bild wächst allmählich, 10-14 Tage können die Vereiterung der Wunde stören und erst nach 2 Wochen wachsen die Symptome der allgemeinen Intoxikation.
Mögliche Komplikationen bei Osteomyelitis
Bei vorzeitiger oder unangemessener Behandlung sind solche Komplikationen möglich:
- Sepsis,
- Rippenfellentzündung,
- Missbildungen und Knochenbrüche,
- Verletzung der Struktur und Funktion der Gelenke,
- Fistelbildung und Malignität,
- der Übergang des Entzündungsprozesses in eine chronische Form,
- tödliches Ergebnis.
Diagnose von Osteomyelitis
Von der frühzeitigen richtigen Diagnose und der rechtzeitigen Einstellung der Behandlung hängt sehr viel ab, und sogar das Leben des Patienten. Die frühzeitige Erkennung der Osteomyelitis wird den diagnostischen Methoden des Labors und der instrumentellen Diagnostik helfen:
- richtig erhobene Anamnese der Krankheit (wenn die ersten Anzeichen der Krankheit auftraten und mit was verbunden sind);
- Die Elektro-Radiographie ist ein Röntgenverfahren, bei dem ein Röntgenbild erhalten und auf einem geladenen Halbleiterwafer untersucht wird;
- Thermografie - die Methode der Aufzeichnung der Infrarotstrahlung des menschlichen Körpers;
- Punktion von Knochen mit Osteotonometrie - Untersuchung von Geweben aus dem Fokus der Entzündung, die zur Analyse mit einer kleinen Nadel genommen werden;
- Radionukliddiagnostik - Untersuchung der Struktur des Knochens mit Hilfe von Kontrastmittel;
- Röntgendiagnostik - Röntgendiagnostik;
- Computertomographie - Röntgendiagnostik, die computergesteuert ist und den Körper in horizontaler und vertikaler Position scannt;
- Fistulographie - Röntgenuntersuchung der Fistel mit Kontrastmittel;
- MRI ist eine Computer-Diagnose-Methode, die starke Magnete verwendet, die Radiowelleninformationen aufzeichnen und verarbeiten und sie in Bilder von inneren Organen und Systemen umwandeln;
- Ultraschall ist ein diagnostisches Verfahren, bei dem hochfrequente Wellen verwendet werden;
- eine allgemeine Analyse von Blut und Urin - hilft, entzündliche Prozesse im Körper mit Hilfe von Indikatoren der Hämodynamik zu identifizieren.
Behandlung von Osteomyelitis
Es sollte beachtet werden, dass Osteomyelitis sehr schwierig zu behandeln ist. Manchmal dauert der Verlauf der Antibiotikatherapie 4-5 Monate. Aber auch nach dem Verschwinden der klinischen Symptome und Verbesserung des Zustands des Patienten ist ein Rückfall der Krankheit möglich.
Die Behandlung der Osteomyelitis, sowie ihre Diagnose, sollte von einem erfahrenen Spezialisten, einem Chirurgen oder Traumatologen in einem Krankenhaus durchgeführt werden. Die Behandlung dieser Krankheit sollte umfassend sein:
- Sanierung des Entzündungsherdes,
- antibiotische Therapie,
- entzündungshemmende Medikamente,
- Entgiftungstherapie,
- Aktivierung der Abwehrkräfte, Immunstimulation,
- Ruhigstellung des betroffenen Körperteils.
Die Wirksamkeit der Behandlung hängt in erster Linie von einem ordnungsgemäß verschriebenen Antibiotikum ab. Antibiotika-Therapie kann von mehreren Wochen bis zu mehreren Monaten dauern und hat viele Nebenwirkungen.
Aber die Medikamente dieser Gruppe sind in der Lage, den Patienten zu einem vollen Leben zurückzuführen.
In besonders schweren Fällen ist eine chirurgische Behandlung angezeigt, deren Zweck es ist, die Wunde zu reinigen und zu sanieren, abgestorbenes Gewebe zu entfernen und die Drainage zu entfernen.
Bei frühzeitiger und falscher Behandlung kann die akute Osteomyelitis in eine chronische Form übergehen und sich periodisch an Rückfälle in Form von Fisteln, Geschwüren, Sequestern, falschen Gelenken erinnern.
.Nach intensiver Krankenhausbehandlung wird dem Patienten ein Kurs physiotherapeutischer Verfahren und Bewegungstherapie verordnet.
.Therapeutische Körperkulturen werden für den allgemeinen Tonungseffekt, für die Wiederherstellung der Funktion des betroffenen Körperteils und für die Stimulation trophischer Prozesse in den Geweben gezeigt. Aus den physiotherapeutischen Prozeduren ist es vorgeführt:
- UHF-Therapie,
- Infrarot-Lasertherapie,
- Elektrophorese,
- Paraffinotherapie,
- Ozokeritotherapie,
- Hochfrequenz-Magnetfeldtherapie.
Alle diese Verfahren zielen darauf ab, die Funktion und Ernährung des beschädigten Körperteils wiederherzustellen. Ebenso wichtig in der Behandlung von Osteomyelitis ist eine gesunde Lebensweise und eine ausgewogene Ernährung. Darüber hinaus verschreiben Vitamine B, C, PP.
Für eine vollständige Genesung empfohlene Sanatoriumsbehandlung, die nicht nur auf die Wiederherstellung von Funktionen ausgerichtet ist, sondern auch auf die Reinigung des Körpers nach längerer Krankenhausbehandlung. In der Behandlung von Osteomyelitis sind solche Klimakterium und Balneal Resorts gut zu empfehlen:
- Sotschi,
- Pjatigorsk,
- Hopfen,
- Baden-Baden,
- Nishka-Banja.
Wie oben erwähnt, erfordert Osteomyelitis langfristige Behandlung und sorgfältige Pflege. Eine vollständige Wiederherstellung ist möglich, hängt jedoch von vielen Faktoren ab:
- Alter des Patienten,
- Schwere der Niederlage,
- rechtzeitige Diagnose und Behandlung.
Prävention von Osteomyelitis
Es ist möglich, über eine wirksame Behandlung von Osteomyelitis nur zu sprechen, wenn innerhalb von 2-3 Jahren nach der ersten Entdeckung der Krankheit es möglich war, einen Rückfall zu vermeiden.
Aber, wie eines der wichtigsten Gebote der Medizin sagt: "Die Krankheit ist leichter zu verhindern als später zu behandeln."
Um einer Osteomyelitis vorzubeugen, benötigen Sie:
- einen gesunden und aktiven Lebensstil zu führen,
- bieten einen vollen Schlaf und Ruhe,
- Stress vermeiden,
- ausgeglichenes Essen,
- Stärkung des Immunsystems,
- rechtzeitig, um die Infektionsherde (Karies, Sinusitis) zu heilen,
- Bei Verletzungen oder Schusswunden müssen Sie rechtzeitig medizinische Hilfe in Anspruch nehmen.
- Bei einer Erhöhung der Körpertemperatur und dem Auftreten anderer Symptome müssen Sie ins Krankenhaus gehen, um den Rest Ihres Lebens nicht durch Selbstmedikation zu verstümmeln.
Die Osteomyelitis ist eine schwere Infektionskrankheit, die nicht nur vom behandelnden Arzt, sondern auch vom Patienten selbst gefordert wird. Wie die Volksweisheit sagt: "Das Erretten ertrinkender Menschen ist die Arbeit des Ertrinkens selbst".
Um eine solche schwere Krankheit zu besiegen, gibt es unzureichende angemessene Behandlung und Anstrengungen seitens des medizinischen Personals.
Ein volles und gesundes Leben hängt direkt von der moralischen Stimmung und dem Glauben an seine Genesung ab.
Quelle: http://bezboleznej.ru/osteomielit
Osteomyelitis
Osteomyelitis- Entzündung des Knochenmarks, die normalerweise alle Elemente des Knochens betrifft (Periost, schwammige und kompakte Substanz). Laut Statistik ist Osteomyelitis nach Verletzungen und Operationen% aller Erkrankungen des Bewegungsapparates.
Häufiger betroffen sind Femur und Humerus, Unterschenkelknochen, Wirbel, Unterkiefergelenke und Oberkiefer.
Nach offenen Frakturen der Diaphyse der Röhrenknochen tritt in 1% der Fälle eine posttraumatische Osteomyelitis auf.
Männer leiden häufiger an Osteomyelitis als Frauen, Kinder und ältere Menschen sind eher jung und im mittleren Alter.
Klassifikation der Osteomyelitis
Es gibt unspezifische und spezifische Osteomyelitis.
Die nicht-spezifische Osteomyelitis pyogenen Bakterien verursachen: Staphylococcus aureus (90%), Streptokokken, E. coli, zumindest - Pilze.
Spezifische Osteomyelitis tritt bei Tuberkulose von Knochen und Gelenken, Brucellose, Syphilis etc. auf.
Abhängig von der Art, in der Mikroben in den Knochen eindringen, unterscheiden sich endogene (hämatogene) und exogene Osteomyelitis.
Bei der hämatogenen Osteomyelitis werden Erreger eitriger Infektion durch das Blut von einem entfernten Herd aus eingeführt (Furunkel, Panaritium, Abszess, Phlegmone, infizierte Wunde oder Abrasion, Tonsillitis, Sinusitis, kariöse Zähne) und so weiter).
Bei exogener Osteomyelitis dringt die Infektion bei Verletzungen, Operationen oder aus umliegenden Organen und Weichteilen in den Knochen ein.
In den Anfangsstadien unterscheiden sich exogene und endogene Osteomyelitis nicht nur in der Herkunft, sondern auch in den Manifestationen. Dann werden die Unterschiede geglättet und beide Formen der Krankheit verlaufen in gleicher Weise.
Es gibt folgende Formen der exogenen Osteomyelitis:
- posttraumatisch (nach offenen Frakturen);
- Schuss (nach Schussverletzungen);
- Postoperativ (nach der Durchführung der Speichen oder Operationen an den Knochen);
- Kontakt (im Übergang der Entzündung von den umgebenden Geweben).
In der Regel ist die Osteomyelitis zu Beginn akut. In günstigen Fällen endet es in Genesung, in ungünstigen Fällen wird es chronisch.
In atypischer Osteomyelitis (Brodie Abszess, Osteomyelitis albuminoznom Ollier, sklerosierende Osteomyelitis Garre) und bestimmten Infektionskrankheiten (Syphilis, Tuberkulose und andere.
) Die akute Phase der Entzündung fehlt, der Prozess ist primär chronisch.
Symptome einer akuten Osteomyelitis, hängt von der Art der Infektion, dem allgemeinen Zustand des Körpers, umfangreiche traumatische Verletzungen von Knochen und Weichgewebe umgeben. Röntgenbilder sind nach 2-3 Wochen nach Ausbruch der Erkrankung sichtbar.
Hämatogene Osteomyelitis
In der Regel entwickelt es sich in der Kindheit, und ein Drittel der Patienten wird vor dem Alter von 1 Jahr krank.
Ziemlich seltene Fälle der Entwicklung von hämatogener Osteomyelitis bei Erwachsenen sind tatsächlich Rückfälle der in der Kindheit übertragenen Krankheit.
Häufiger betrifft die Tibia und Femur. Mehrere Läsionen von Knochen sind möglich.
.Von einer entfernten Entzündungsquelle (Abszess der Weichteile, Phlegmone, infizierte Wunde) werden Mikroben mit Blut durch den Körper getragen.
.In langen Röhrenknochen, besonders in ihrem mittleren Teil, ist ein weites Gefäßgeflecht gut entwickelt, in dem sich die Blutströmungsgeschwindigkeit verlangsamt. Infektiöse Agenzien setzen sich in der schwammigen Substanz des Knochens fest.
Unter ungünstigen Bedingungen (Hypothermie, verminderte Immunität) Mikroben beginnen hämatogene Osteomyelitis zu vermehren, zu entwickeln. Es gibt drei Formen der Krankheit:
Septisch-piemische Form. Gekennzeichnet durch akuten Beginn und ausgeprägte Intoxikation. Die Körpertemperatur steigt auf 39-40 °, begleitet von Schüttelfrost, Kopfschmerzen und wiederholtem Erbrechen.
Möglicher Bewusstseinsverlust, Unsinn, Krämpfe, hämolytische Gelbsucht. Das Gesicht des Patienten ist blass, die Lippen und Schleimhäute sind zyanotisch, die Haut ist trocken. Der Puls ist schnell, der Druck ist reduziert.
Milz und Leber sind vergrößert, manchmal entwickelt sich eine Bronchopneumonie.
1-2 Tage der Krankheit scheint genau lokalisiert, scharf, Boring, wölbt oder Reißen, durch die geringste Bewegung in den Schmerz der Niederlage noch verschärft. Weichteile der Extremität sind geschwollen, die Haut ist heiß, rot, angespannt. Bei der Verbreitung in der Nähe von Gelenken entwickelt sich eitrige Arthritis.
Nach 1-2 Wochen im Zentrum der Läsion bildete sich ein Schwerpunkt der Fluktuationen (Flüssigkeit in Weichteilen). Eiter dringt in die Muskulatur ein, es bildet sich eine intermuskuläre Phlegmone.
Wenn phlegmon nicht öffnen, kann es zeigen unabhängig voneinander eine Fistel oder den Fortschritt zu bilden, was zur Entwicklung paraartikulyarnoy Phlegmone, sekundären eitrige Arthritis oder Sepsis.
Lokale Form. Der Allgemeinzustand leidet weniger, manchmal bleibt er zufriedenstellend. Die Zeichen einer lokalen Entzündung von Knochen und Weichgewebe überwiegen.
Adynamische (toxische) Form. Es ist selten. Gekennzeichnet durch einen Blitzstart.
Die Symptome der akuten Sepsis überwiegen: starker Temperaturanstieg, schwere Toxikose, Krampfanfälle, Bewusstlosigkeit, deutliche Abnahme des Blutdrucks, akute kardiovaskuläre Unzulänglichkeit.
Symptome einer Knochenentzündung sind schwach, erscheinen spät, was es schwierig macht, eine Diagnose zu stellen und eine Behandlung durchzuführen.
Posttraumatische Osteomyelitis
Es tritt bei offenen Knochenbrüchen auf. Die Entwicklung der Krankheit trägt zur Kontamination der Wunde zum Zeitpunkt der Verletzung bei.
Das Risiko von Osteomyelitis steigt mit Trümmerfrakturen, ausgedehnten Weichteilverletzungen, schweren Begleitverletzungen, Gefäßerkrankung zu entwickeln, senkte Immunität.
Posttraumatische Osteomyelitis betrifft alle Teile des Knochens. Wenn die Entzündung lineare Bruchzone in der Regel durch die Fraktur, in Trümmerfrakturen begrenzt wird, neigt dazu eitrige Prozess zu verbreiten.
.Begleitet von hektischen Fieber, schweren Vergiftungen (Schwäche, Müdigkeit, Kopfschmerzen und so weiter. D.), Anämie, Leukozytose, erhöhte Blutsenkungsgeschwindigkeit. Die Gewebe in der Frakturregion sind ödematös, hyperämisch, stark schmerzhaft.
.Eine große Menge Eiter wird aus der Wunde freigesetzt.
Schuss-Osteomyelitis
Es tritt oft mit umfangreichen Schäden an Knochen und Weichteilen auf. Die Entwicklung von Osteomyelitis trägt zu psychischem Stress, verringerter Körperresistenz und unzureichender Wundbehandlung bei.
Häufige Symptome sind der posttraumatischen Osteomyelitis ähnlich. Lokale Symptome mit akuter Schuss-Osteomyelitis sind oft schlecht ausgeprägt.
Ödem der Extremität ist moderat, reichlich eitrige Entladung fehlt. Die Entwicklung der Osteomyelitis wird durch eine Veränderung der Wundoberfläche angezeigt, die stumpf wird und mit einer grauen Blüte bedeckt wird.
Im Folgenden breitet sich die Entzündung auf alle Knochenschichten aus.
Trotz des Vorhandenseins von Infektionsherden tritt bei der Fusions-Osteomyelitis gewöhnlich eine Fusion des Knochens auf (außer - eine signifikante Fragmentierung des Knochens, eine große Verschiebung der Fragmente). Zur gleichen Zeit erscheinen eitrige Herde im Knochenkallus.
Postoperative Osteomyelitis
Es ist eine Art posttraumatische Osteomyelitis.
Tritt nach Operationen an Osteosynthese von geschlossenen Frakturen, orthopädischen Operationen, Aufbringung von Kompressions-Distraktionsapparaten oder Anwendung von skelettaler Traktion (spinale Osteomyelitis). In der Regel wird die Entwicklung der Osteomyelitis durch die Nichtbeachtung der Asepsisregeln oder durch eine große traumatische Operation verursacht.
Kontakt Osteomyelitis
Tritt in eitrigen Prozessen auf, die den Knochen von weichen Geweben umgeben.
Besonders häufig verbreitet sich die Infektion von Weichteilen bis zum Knochen mit Panaritium, Abszessen und Phlegmonen des Pinsels, ausgedehnten Wunden der Kopfhaut.
Es ist begleitet von einer Zunahme von Ödemen, erhöhten Schmerzen im Bereich der Schädigung und der Bildung von Fisteln.
Nur in einem Krankenhaus in der Abteilung für Traumatologie. Führen Sie die Ruhigstellung der Gliedmaße durch. Führen Sie eine massive Antibiotikatherapie unter Berücksichtigung der Empfindlichkeit von Mikroorganismen durch.
Zur Verringerung der Intoxikation, Ergänzung des Blutvolumens und Verbesserung der lokalen Durchblutung, Transfusion von Plasma, Hemodez, 10% Albuminlösung.
Bei der Sepsis kommen extrakorporale Hämokorrektionsmethoden zum Einsatz: Hämosorption und Lymphosorption.
.Eine obligate Bedingung für die erfolgreiche Behandlung der akuten Osteomyelitis ist die Drainage des eitrigen Fokus. In den frühen Stadien des Knochens werden Trepanbohrungen gemacht, gefolgt vom Waschen mit Lösungen von Antibiotika und proteolytischen Enzymen.
.Bei eitriger Arthritis wird eine wiederholte Gelenkpunktion durchgeführt, um Eiter zu entfernen und Antibiotika zu verabreichen. In einigen Fällen ist eine Arthrotomie indiziert. Wenn sich das Verfahren auf Weichgewebe ausbreitet, werden die gebildeten Abszesse mit anschließender offener Spülung geöffnet.
Chronische Osteomyelitis
Bei kleinen Entzündungsherden, umfassender und rechtzeitiger Behandlung, vor allem bei jungen Patienten, überwiegt die Wiederherstellung des Knochengewebes über dessen Zerstörung.
Foci der Nekrose vollständig durch einen neu gebildeten Knochen ersetzt, kommt Erholung.
Geschieht dies nicht (ca. 30% der Fälle), verändert sich die akute Osteomyelitis in eine chronische Form.
Von ca. 4 Wochen in allen Formen der akuten Osteomyelitis tritt Sequestrierung - die Bildung von nekrotischen Knochenbereich, durch veränderte Knochen umgeben. Für 2-3 Monate werden Sequesters schließlich getrennt, eine Höhle wird am Aufstellungsort der Knochenzerstörung gebildet und der Prozess wird chronisch.
Symptome
Mit dem Übergang der akuten Osteomyelitis verbessert sich der chronische Zustand des Patienten. Die Schmerzen nehmen ab, sie werden schmerzhaft.
Es entstehen fistulöse Passagen, die wie ein komplexes Kanalsystem aussehen können und weit von der Verletzungsstelle auf die Hautoberfläche gelangen.
Von Fisteln wird eine mäßige Menge von eitrigem Ausfluss freigesetzt.
Während der Remissionsphase ist der Zustand des Patienten zufriedenstellend. Der Schmerz verschwindet, getrennt von den Fisteln wird knapp. Manchmal schließen sich Fisteln.
.Die Dauer der Remission bei Osteomyelitis variiert von wenigen Wochen bis zu einigen zehn Jahre auf dem allgemeinen Zustand und Alter des Patienten abhängig, Lokalisierung konzentrieren und so weiter. D.
.Rückfall Begleiterkrankungen beitragen, verringert Immunität und Verschluss der Fistel, in einem Hohlraum in der Anhäufung von Eiter was zu Knochen gebildet.
Rückfall der Krankheit ähnelt einem ausgelöschten Bild der akuten Osteomyelitis, begleitet von Hyperthermie, allgemeine Intoxikation, Leukozytose, erhöhte ESR. Das Glied wird schmerzhaft, heiß, errötet und schwillt an.
Der Zustand des Patienten verbessert sich nach dem Öffnen einer Fistel oder dem Öffnen eines Abszesses.
Komplikationen der chronischen Osteomyelitis
Chronische Osteomyelitis wird oft durch Frakturen, die Bildung falscher Gelenke, Knochenverformung, Kontrakturen, eitrige Arthritis, Malignität (maligne Gewebedegeneration) kompliziert. Ein ständig bestehender Infektionsherd wirkt sich auf den gesamten Körper aus, verursacht Amyloidose der Nieren und Veränderungen der inneren Organe. In der Rezidivperiode und mit der Schwächung des Organismus ist eine Sepsis möglich.
Diagnose der chronischen Osteomyelitis
Die Diagnose der chronischen Osteomyelitis ist in den meisten Fällen nicht schwierig. Zur Bestätigung wird eine MRT CT- oder Röntgenuntersuchung durchgeführt. Fistulographie wird verwendet, um Fistelpassagen und ihre Verbindung mit dem osteomyelitischen Fokus zu erkennen.
Behandlung von chronischer Osteomyelitis
Die Operation ist in Gegenwart von Osteomyelitis Hohlräume und Geschwüre, eitrige Fistel, Sequestriermittel, falsche Gelenke, häufige Rückfälle mit Intoxikation angezeigt, starke Schmerzen und Verletzung der Gliedmaßenfunktion, Malignität, Verletzung der Aktivität anderer Organe und Systeme durch chronische eitrige Infektion.
Durchführung einer Necrektomie (Sequestrektomie) - Entfernung von Komplexbildnern, Granulationen, osteomyelitischen Hohlräumen mit Innenwänden und Entfernung von Fisteln mit anschließender Drainage. Nach der Sanierung der Hohlräume wird eine Knochentransplantation durchgeführt.
Quelle: http://www.krasotaimedicina.ru/diseases/traumatology/osteomyelitis