 Diabetes mellitus é uma doença endócrina causada por uma deficiência no corpo do hormônio insulina ou sua baixa atividade biológica.É caracterizada por uma violação de todos os tipos de metabolismo, danos a vasos sanguíneos grandes e pequenos e manifesta-se como hiperglicemia.
Diabetes mellitus é uma doença endócrina causada por uma deficiência no corpo do hormônio insulina ou sua baixa atividade biológica.É caracterizada por uma violação de todos os tipos de metabolismo, danos a vasos sanguíneos grandes e pequenos e manifesta-se como hiperglicemia.
O primeiro que deu o nome da doença - "diabetes" foi o médico Arethius, que viveu em Roma no século II dC. e. Muito mais tarde, em 1776, um médico de Dobson (um inglês de nascimento), examinando a urina de diabéticos, descobriu que ela tinha um sabor adocicado que falava da presença de açúcar nela. Então, diabetes começou a ser chamado de "açúcar".
Com qualquer tipo de diabetes, o monitoramento do teor de açúcar no sangue torna-se uma das principais tarefas do paciente e de seu médico assistente. Quanto mais próximo o nível de açúcar dos limites normais, menos sintomas de diabetes aparecem, e menor o risco de complicações
Por que o diabetes ocorre e o que é isso?
Diabetes mellitus é um distúrbio metabólico que ocorre devido à educação inadequada no corpo de um paciente insulina própria (doença do tipo 1) ou devido a uma violação do efeito desta insulina nos tecidos (2 tipos). A insulina é produzida no pâncreas e, portanto, os pacientes com diabetes freqüentemente se encontram entre aqueles que têm várias anormalidades no trabalho desse corpo.
Os pacientes com diabetes tipo 1 são chamados de "dependentes de insulina" - eles precisam de injeções regulares de insulina e, muitas vezes, têm uma doença congênita. Tipicamente, a doença do tipo 1 manifesta-se na infância ou adolescência, e esse tipo de doença ocorre em 10 a 15% dos casos.
Diabetes mellitus tipo 2 se desenvolve gradualmente e é considerado um "diabetes dos idosos". Esse tipo de criança quase não ocorre, e costuma ser característico de pessoas com mais de 40 anos, sofrendo de excesso de peso. Este tipo de diabetes ocorre em 80-90% dos casos e é herdado em quase 90-95% dos casos.
Classificação
O que é isso? Diabetes mellitus pode ser de dois tipos - dependente de insulina e independente de insulina.
- Diabetes mellitus tipo 1 ocorre em um contexto de deficiência de insulina, por isso é chamado de insulino-dependente. Com este tipo de doença, o pâncreas funciona inadequadamente: ou não produz insulina, ou produz em um volume insuficiente para processar até mesmo a quantidade mínima de glicose que chega. Como resultado, há um aumento no nível de glicose no sangue. Como regra geral, o diabetes mellitus tipo 1 é causado por pessoas magras com menos de 30 anos. Nesses casos, os pacientes recebem doses adicionais de insulina para prevenir a cetoacidose e manter um padrão de vida normal.
- Diabetes mellitus tipo 2 afeta até 85% de todos os pacientes com diabetes mellitus, principalmente pessoas com mais de 50 anos (especialmente mulheres). Para pacientes com diabetes desse tipo, o excesso de peso corporal é característico: mais de 70% desses pacientes são obesos. É acompanhado pela produção de uma quantidade suficiente de insulina, à qual os tecidos perdem gradualmente a sensibilidade.
As causas do desenvolvimento dos diabetes tipos I e II são fundamentalmente diferentes. Em diabéticos tipo 1, devido a uma infecção viral ou agressão auto-imune, as células beta se desintegram, produzindo insulina, razão pela qual sua deficiência se desenvolve com todas as consequências dramáticas. Em pacientes com diabetes tipo 2, as células beta produzem quantidade suficiente ou mesmo aumentada de insulina, mas os tecidos perdem a capacidade de perceber seu sinal específico.
Causas
O diabetes é um dos distúrbios endócrinos mais comuns, com um aumento constante na prevalência (especialmente nos países desenvolvidos). Este é o resultado de um estilo de vida moderno e um aumento no número de fatores etiológicos externos, entre os quais a obesidade é reconhecida.
As principais razões para o desenvolvimento do diabetes incluem:
- Comer demais(aumento do apetite) levando à obesidade é um dos principais fatores no desenvolvimento de diabetes tipo 2. Se entre pessoas com peso normal a incidência de diabetes é de , %, então com excesso do peso corporal em 20%, a frequência de diabetes é de 25%, e com um excesso de peso corporal de 50%, a frequência é de 60%.
- Doenças auto-imunes(ataque do sistema imunológico do corpo nos próprios tecidos do corpo) - glomerulonefrite, tireoidite autoimune, hepatite, lúpus, etc. também pode ser complicado pelo diabetes.
- Fator hereditário. Como regra geral, o diabetes é várias vezes mais comum em familiares de pacientes com diabetes mellitus. Se ambos os pais estiverem doentes com diabetes mellitus, o risco de diabetes para seus filhos ao longo da vida é de 100%, se um dos pais estiver doente, 50%, no caso de diabetes, o irmão ou irmã - 25%.
- Infecções virais, que destroem as células do pâncreas que produzem insulina. Entre as infecções virais que podem causar o desenvolvimento de diabetes podem ser listadas: rubéola, parotidite viral (caxumba), varicela, hepatite viral e afins.
Uma pessoa com uma predisposição hereditária para o diabetes não pode se tornar um diabético durante toda a vida se ele se controlar, levando estilo de vida saudável: nutrição adequada, atividade física, supervisão por um médico, etc. Normalmente, o primeiro tipo de diabetes se manifesta em crianças e adolescentes.
Como resultado da pesquisa, os médicos chegaram à conclusão de que as causas da hereditariedade do diabetes mellitus em 5% dependem da linha materna, em 10% linha do pai, e no caso em que ambos os pais têm diabetes, a probabilidade de uma predisposição ao diabetes aumenta para quase 70%.
Sinais de diabetes em mulheres e homens
Existem vários sinais de diabetes mellitus, característicos de ambos os tipos 1 e 2 da doença. Estes incluem:
- Sentimento de sede insaciável e micção freqüente, que levam à desidratação do corpo;
- Também um dos sinais é secura na boca;
- Fadiga aumentada;
- Bocejando, sonolência;
- Fraqueza;
- Muito lentamente, cure feridas e cortes;
- Náusea, talvez vomitando;
- Respirar com frequência (possivelmente com o cheiro de acetona);
- Palpitações cardíacas;
- Comichão nos genitais e comichão na pele;
- Perda de peso corporal;
- Aumento da micção;
- Deterioração da visão.
Se você tem os sinais listados acima de diabetes, então você precisa medir o nível de açúcar no sangue.
Sintomas de diabetes
 No diabetes mellitus, a gravidade dos sintomas depende do grau de diminuição da secreção de insulina, da duração da doença e das características individuais do paciente.
No diabetes mellitus, a gravidade dos sintomas depende do grau de diminuição da secreção de insulina, da duração da doença e das características individuais do paciente.
Normalmente, os sintomas do diabetes tipo 1 são agudos, a doença começa de repente. No diabetes tipo 2, a saúde se deteriora gradualmente, no estágio inicial, os sintomas são escassos.
- Sede excessiva e micção freqüente- Sinais e sintomas clássicos de diabetes. Quando a doença é excessiva, o açúcar (glicose) se acumula no sangue. Seus rins são forçados a trabalhar intensamente para filtrar e absorver o excesso de açúcar. Se os seus rins não resistirem, o excesso de açúcar é excretado do corpo na urina com um líquido dos tecidos. Isso causa micção mais frequente, o que pode levar à desidratação. Você vai querer beber mais líquido para saciar a sua sede, o que leva novamente à micção freqüente.
- A fadiga pode ser causada por muitos fatores. Também pode ser causada por desidratação, micção freqüente e incapacidade do corpo de funcionar adequadamente, porque menos açúcar pode ser usado para gerar energia.
- O terceiro sintoma do diabetes é a polifagia. Esta também é uma sede, no entanto, não mais para regar, mas para alimentar. A pessoa come e então não sente saciedade, e o recheio de um estômago com a comida que então bastante rapidamente se transforma a uma nova fome.
- Perda de peso intensiva. Este sintoma é inerente principalmente diabetes tipo I (insulino-dependente) e muitas vezes ele é a princípio meninas felizes. No entanto, sua alegria passa quando eles aprendem a verdadeira causa da perda de peso. Vale a pena notar que a perda de peso ocorre contra um fundo de apetite aumentado e nutrição abundante, que não pode mas alarme. Muitas vezes, a perda de peso leva à exaustão.
- Os sintomas da diabetes podem, por vezes, incluir problemas de visão.
- Cura lenta de feridas ou infecções frequentes.
- Formigamento nas mãos e pés.
- Gengivas vermelhas, inchadas e sensíveis.
Se os primeiros sintomas de diabetes não tomarem medidas, então com o tempo há complicações associadas nutrição prejudicada do tecido, - úlceras tróficas, doença vascular, alterações na sensibilidade, diminuição da visão. Uma complicação grave do diabetes é um coma diabético que ocorre mais frequentemente com diabetes insulino-dependente na ausência de tratamento com insulina suficiente.
Graus de gravidade
Uma rubrica muito importante na classificação do diabetes é a sua separação em graus de gravidade.
- Caracteriza o curso mais favorável da doença à qual qualquer tratamento deve se esforçar. Nesta fase do processo é completamente compensado, o nível de glicose não exceda 6-7 mmol / l, não há glicosúria (excreção glicose na urina), os valores de hemoglobina glicosilada e proteinúria estão dentro da faixa normal.
- Esta etapa do processo indica uma compensação parcial. Há sinais de complicações do diabetes e da derrota de órgãos típicos dos alvos: olhos, rins, coração, vasos, nervos, membros inferiores. O nível de glicose é ligeiramente elevado e é de 7-10 mmol / l.
- Tal curso do processo indica seu progresso constante e a impossibilidade do controle de drogas. Ao mesmo tempo, o nível de glicose varia entre 13-14 mmol / l, há glicosúria persistente (liberação de glicose na urina), alta proteinúria (a presença de proteína na urina), há manifestações detalhadas óbvias da derrota de órgãos-alvo na diabete. Diminuição progressiva da acuidade visual, persistência de hipertensão arterial grave, diminuição da sensibilidade com o aparecimento de dor intensa e dormência das extremidades inferiores.
- Este grau caracteriza a descompensação absoluta do processo e o desenvolvimento de complicações graves. Ao mesmo tempo, o nível de glicemia aumenta para valores críticos (15-25 e mais mmol / l), não pode ser corrigido por qualquer meio. O desenvolvimento de insuficiência renal, úlceras diabéticas e gangrena de extremidades é característico. Outro critério para o 4º grau de diabetes é a tendência de desenvolver comas diabéticos freqüentes.
Além disso, três estados de compensação por violações do metabolismo de carboidratos são distinguidos: compensados, subcompensados e descompensados.
Diagnóstico
Se os seguintes sinais coincidirem, o diagnóstico de "diabetes" é estabelecido:
- A concentração de glicose no sangue (jejum) ultrapassou a norma de , milimoles por litro (mol / l). Depois de comer em duas horas - acima de 1, mmol / l;
- Se o diagnóstico for questionável, um teste de tolerância à glicose é realizado na repetição padrão, e mostra um excesso de 1, mmol / l;
- Exceder o nível de hemoglobina glicosilada - mais de , %;
- A presença de açúcar na urina;
- A presença na urina de acetona, embora a acetonúria não seja sempre um indicador de diabetes.
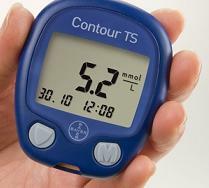
Qual é a norma do açúcar?
- 3.3 - 5.5 mmol / l é a norma do açúcar no sangue, independentemente da sua idade.
- , - 6 mmol / l é prediabetes, uma violação da tolerância à glicose.
Se o nível de açúcar mostrou uma marca de , - 6 mmol / l é o sinal do seu corpo que uma violação do metabolismo de carboidratos começou, tudo isso significa que você entrou na zona de perigo. A primeira coisa que você precisa fazer é diminuir o nível de açúcar no sangue, se livrar do excesso de peso (se você tiver peso extra). Limite-se ao consumo de 1800 calorias por dia, inclua alimentos diabéticos em sua dieta, desista de doces, cozinhe para um casal.
As consequências e complicações do diabetes
Complicações agudas são condições que se desenvolvem por dias ou até horas, na presença de diabetes.
- Cetoacidose diabética- uma condição grave que se desenvolve devido ao acúmulo no sangue de produtos do metabolismo intermediário de gorduras (corpos cetônicos).
- Hipoglicemia- baixar o nível de glicose no sangue abaixo do valor normal (geralmente abaixo de 3.3 mmol / l), é devido a uma overdose de hipoglicemia drogas, doenças concomitantes, atividade física incomum ou desnutrição, e recepção de álcool forte.
- Coma hiperosmolar. Ocorre principalmente em pacientes idosos com diabetes tipo 2 em ou sem uma anamnese e está sempre associada à desidratação grave.
- Coma lactacidóticoem pacientes com diabetes mellitus é causada pelo acúmulo de ácido láctico no sangue e mais frequentemente ocorre em pacientes com mais de 50 anos no fundo de cardiovascular, insuficiência hepática e renal, oferta reduzida de tecidos com oxigênio e, como conseqüência, acúmulo em tecidos de ácido lático.
As consequências tardias representam um grupo de complicações, cujo desenvolvimento requer meses e, na maioria dos casos, anos do curso da doença.
- Retinopatia diabética- danos à retina sob a forma de microaneurismas, hemorragias pontuais e pontiagudas, exsudados duros, inchaço e formação de novos vasos. Termina com hemorragias no fundo, pode levar ao descolamento da retina.
- Micro e macroangiopatia diabética- permeabilidade vascular prejudicada, aumento de sua fragilidade, propensão à trombose e desenvolvimento de aterosclerose (ocorre precocemente, principalmente vasos pequenos são afetados).
- Polineuropatia diabética- muitas vezes na forma de neuropatia periférica bilateral como "luvas e meias", começando nas partes mais baixas dos membros.
- Nefropatia Diabética- Danos nos rins, primeiro na forma de microalbuminúria (excreção de proteína albumina com urina) e, em seguida, proteinúria. Isso leva ao desenvolvimento de insuficiência renal crônica.
- Artropatia diabética- dor nas articulações, "esmagamento", limitação da mobilidade, diminuição da quantidade de líquido sinovial e aumento da sua viscosidade.
- Oftalmopatia diabética, exceto para a retinopatia, inclui o desenvolvimento precoce de catarata (opacidade do cristalino).
- Encefalopatia diabética- mudanças na psique e no humor, labilidade emocional ou depressão.
- Pé diabético- lesões nos pés de um paciente com diabetes mellitus na forma de processos necróticos purulentos, úlceras e lesões osteoarticulares, surgindo no contexto de alterações nos nervos periféricos, vasos, pele e tecidos moles, ossos e articulações. É a principal causa de amputação em pacientes com diabetes mellitus.
Além disso, com o diabetes, o risco de desenvolver transtornos mentais - depressão, transtornos de ansiedade e transtornos alimentares - aumenta.
Como tratar diabetes mellitus
 Atualmente, o tratamento do diabetes na grande maioria dos casos é sintomático e visa eliminar sintomas existentes sem eliminar a causa da doença, uma vez que o tratamento eficaz da diabetes ainda não foi desenvolvido.
Atualmente, o tratamento do diabetes na grande maioria dos casos é sintomático e visa eliminar sintomas existentes sem eliminar a causa da doença, uma vez que o tratamento eficaz da diabetes ainda não foi desenvolvido.
As principais tarefas do médico no tratamento da diabetes são:
- Compensação do metabolismo de carboidratos.
- Profilaxia e tratamento de complicações.
- Normalização do peso corporal.
- Treinamento do paciente.
Dependendo do tipo de diabetes, os pacientes são prescritos injeção de insulina ou ingestão de drogas que têm um efeito de redução de açúcar. Os pacientes devem seguir uma dieta cuja composição qualitativa e quantitativa também dependa do tipo de diabetes mellitus.
- Quandodiabetes mellitus tipo 2prescrever uma dieta e drogas que reduzem o nível de glicose no sangue: glibenclamida, glenororm, gliclazide, glybutide, metformin. Eles são tomados por via oral após a seleção individual de um determinado medicamento e sua dosagem por um médico.
- Quandodiabetes mellitus tipo 1prescrever insulinoterapia e dieta. A dose e o tipo de insulina (ação de curto, médio ou longo prazo) são selecionados individualmente no hospital, sob o controle do teor de açúcar no sangue e na urina.
Diabetes mellitus deve necessariamente ser tratado, caso contrário, é repleto de consequências muito graves, que foram listadas acima. Quanto mais cedo o diabetes for diagnosticado, maior a chance de que consequências negativas possam ser evitadas e viver uma vida normal e plena.
Dieta
Dieta em diabetes é uma parte essencial do tratamento, bem como o uso de drogas hipoglicemiantes ou insulina. Sem uma dieta, a compensação pelo metabolismo de carboidratos é impossível. Deve-se notar que, em alguns casos, com diabetes tipo 2, apenas dietas são suficientes para compensar o metabolismo de carboidratos, especialmente nos estágios iniciais da doença. Com o primeiro tipo de diabetes, a dieta é vital para o paciente, uma violação da dieta pode levar ao coma hipoglicêmico ou hiperglicêmico e, em alguns casos, à morte do paciente.
A tarefa da dietoterapia no diabetes é garantir a carga física uniforme e adequada da ingestão de carboidratos no corpo do paciente. A dieta deve ser equilibrada por proteína, gordura e calorias. É necessário excluir completamente os carboidratos digestíveis da dieta, exceto nos casos de hipoglicemia. No diabetes tipo 2, muitas vezes torna-se necessário corrigir o peso corporal.
O principal conceito na dieta do diabetes é a unidade de pão. Unidade de pão é uma medida condicional igual a 10-12 g de carboidratos ou 20-25 g de pão. Existem tabelas que indicam o número de unidades de pão em diferentes produtos alimentícios. Durante o dia, o número de unidades de pão usadas pelo paciente deve permanecer constante; uma média de 12 a 25 unidades de pão por dia, dependendo do peso corporal e da atividade física. Para uma refeição não é recomendado comer mais de 7 unidades de pão, é desejável organizar as refeições de modo que o número de unidades de pão em refeições diferentes seja aproximadamente o mesmo. Também deve ser notado que o uso de álcool pode levar a hipoglicemia distante, incluindo coma hipoglicêmico.
Uma condição importante para o sucesso da dietoterapia é a gestão do diário de nutrição, que traz em todos os alimentos ingeridos durante o dia, e o número de unidades de pão, consumido em cada refeição, e em geral por dia é calculado. A manutenção de tal diário alimentar permite, na maioria dos casos, identificar a causa dos episódios de hipo e hiperglicemia, promove treinar o paciente, ajuda o médico a escolher uma dose adequada de hipoglicemiantes ou insulina.
Ver mais: nutrição adequada com diabetes para todos os dias. Menu e receitas.
Automonitoramento
O autocontrole do nível de glicemia é uma das principais medidas para obter uma compensação eficaz a longo prazo do metabolismo de carboidratos. Devido ao fato de que é impossível, no atual nível tecnológico, simular totalmente a atividade secretora do pâncreas, flutuações nos níveis de glicose no sangue ocorrem durante o dia. Isto é influenciado por muitos fatores, os principais são a carga física e emocional, o nível de carboidratos consumidos, doenças e condições concomitantes.
Como é impossível manter o paciente no hospital o tempo todo, o monitoramento da condição e a correção insignificante de doses de insulina de ação curta são impostas ao paciente. O autocontrole da glicemia pode ser realizado de duas maneiras. O primeiro é aproximado com a ajuda de tiras de teste, que determinam o nível de glicose na urina usando uma reação qualitativa, na presença de glicose na urina, a urina deve ser verificada quanto ao conteúdo de acetona. A acetonúria é uma indicação para internação hospitalar e um certificado de cetoacidose. Este método de avaliação da glicemia é bastante aproximado e não permite monitorar completamente o estado do metabolismo dos carboidratos.
Um método mais moderno e adequado de avaliar a condição é o uso de glicosímetros. Glucometer é um dispositivo para medir o nível de glicose em líquidos orgânicos (sangue, licor, etc.). Existem vários métodos de medição. Recentemente, os glicosímetros portáteis têm sido amplamente utilizados para medições em casa. É suficiente colocar uma gota de sangue em uma placa indicadora descartável presa ao dispositivo de um biossensor de glicose oxidase e, após alguns segundos, o nível de glicose no sangue (glicemia) é conhecido.
Deve-se notar que as leituras de dois glicosímetros de diferentes firmas podem diferir, e o nível de glicemia indicado pelo glicosímetro geralmente é de 1 a 2 unidades mais alto do que o real. Portanto, é desejável comparar as leituras do glicosímetro com os dados obtidos durante o exame em uma policlínica ou hospitalar.
Terapia com insulina
O tratamento com insulina tem como objetivo maximizar a possível compensação do metabolismo de carboidratos, prevenir hipoglicemia e hiperglicemia e prevenir complicações do diabetes mellitus. O tratamento com insulina é vital para pessoas com diabetes tipo 1 e pode ser usado em várias situações para pessoas com diabetes tipo 2.
Indicações para a nomeação de insulinoterapia:
- Diabetes mellitus tipo 1
- Cetoacidose, coma hiperosmolar diabético, hiperlacidêmico.
- Gravidez e parto com diabetes.
- Descompensação significativa do diabetes mellitus tipo 2.
- Ausência de efeito do tratamento por outros métodos de diabetes mellitus tipo 2.
- Perda de peso significativa no diabetes mellitus.
- Nefropatia diabética.
Atualmente, há um grande número de preparações de insulina que diferem na duração da ação (ultracurta, curta, média, prolongada), em termos de purificação (monóica, monocomponente), especificidade de espécies (humana, porcina, bovina, geneticamente modificada, etc.)
Na ausência de obesidade e fortes cargas emocionais, a insulina é prescrita em uma dose de , -1 unidade por quilograma de peso corporal por dia. A introdução de insulina destina-se a simular a secreção fisiológica em conexão com isso os seguintes requisitos são apresentados:
- A dose de insulina deve ser suficiente para a utilização de glicose no corpo.
- A insulina introduzida deve imitar a secreção basal do pâncreas.
- A insulina introduzida deve imitar os picos pós-prandiais da secreção de insulina.
A este respeito, existe uma chamada insulinoterapia intensificada. A dose diária de insulina é dividida entre insulinas de ação prolongada e ação curta. As insulinas estendidas são geralmente administradas pela manhã e à noite e imitam a secreção basal do pâncreas. As insulinas de ação curta são administradas após cada refeição contendo carboidratos, a dose pode variar dependendo das unidades de pão ingeridas em uma determinada refeição.
A insulina é administrada por via subcutânea, com a ajuda de uma seringa de insulina, uma caneta de seringa ou uma bomba de dosagem especial. Actualmente, na Rússia, a maneira mais comum de introduzir insulina com a ajuda de canetas de seringas. Isto está associado a uma maior conveniência, desconforto menos pronunciado e facilidade de administração em comparação com seringas de insulina convencionais. Seringa-caneta permite que você rapidamente e praticamente indolormente digite a dose necessária de insulina.
Medicamentos sacarizantes
Os comprimidos redutores de açúcar são prescritos para diabetes insulino-dependente, além da dieta. Os seguintes grupos de agentes hipoglicemiantes alocam-se para o mecanismo da redução de açúcar no sangue:
- Biguanidas (metformina, buformina, etc.) - reduzem a absorção de glicose no intestino e ajudam a saturar os tecidos periféricos. As biguanidas podem aumentar o nível de ácido úrico no sangue e causar o desenvolvimento de uma condição grave - acidose láctica em pacientes mais de 60 anos, bem como aqueles que sofrem de insuficiência hepática e renal, infecções crônicas. As biguanidas são mais frequentemente prescritas para diabetes mellitus dependente de insulina em pacientes jovens com obesidade.
- Preparações de sulfonilureia (glicidona, glibenclamida, clorpropamida, carbutamida) estimulam a produção de insulina pelas células β do pâncreas e promovem a penetração de glicose nos tecidos. A dosagem ideal de drogas neste grupo mantém um nível de glicose> 8 mmol / l. Em caso de sobredosagem, é possível desenvolver hipoglicemia e coma.
- Os inibidores de alfa-glicosidases (miglitol, acarbose) retardam o aumento do açúcar no sangue, bloqueando as enzimas envolvidas na assimilação do amido. Efeito colateral - flatulência e diarréia.
- As meglitinidas (nateglinida, repaglinida) causam uma diminuição do nível de açúcar, estimulando o pâncreas a secretar insulina. O efeito desses medicamentos depende do teor de açúcar no sangue e não causa hipoglicemia.
- Tiazolidinedionas - reduzem a quantidade de açúcar liberada do fígado, aumentam a suscetibilidade das células adiposas à insulina. Contra-indicado na insuficiência cardíaca.
Além disso, um efeito terapêutico benéfico no diabetes tem uma redução no excesso de peso e na atividade física individual moderada. Devido ao esforço muscular, a oxidação da glicose aumenta e seu conteúdo no sangue diminui.
Previsão
Atualmente, o prognóstico para todos os tipos de diabetes mellitus é condicionalmente favorável, com tratamento adequadamente conduzido e a adesão à dieta é mantida. A progressão das complicações é significativamente retardada ou completamente interrompida. No entanto, deve-se notar que, na maioria dos casos, como resultado do tratamento, a causa da doença não é eliminada e a terapia é apenas sintomática.

Como escolher probióticos para o intestino: uma lista de drogas.

Tosse xaropes efetivos e baratos para crianças e adultos.
Modernos anti-inflamatórios não esteróides.

Revisão de tablets a partir do aumento da pressão da nova geração.
 Drogas antivirais são baratas e eficazes.
Drogas antivirais são baratas e eficazes.



