Contenido
-
1Dermatomiositis: síntomas, tratamiento, formas, etapas, diagnóstico
- 1.1Causas y factores de riesgo
- 1.2Formas de la enfermedad
- 1.3Etapas de la enfermedad
- 1.4Síntomas
- 1.5Características del curso de dermatomiositis en niños
- 1.6Diagnostico
- 1.7Tratamiento
- 1.8Posibles complicaciones y consecuencias
- 1.9Pronóstico
- 1.10Prevención
-
2Dermatomiositis
- 2.1Clasificación de la dermatomiositis
- 2.2Diagnóstico de dermatomiositis
- 2.3Pronóstico y prevención de dermatomiositis
-
3Dermatomiositis: síntomas y tratamiento
- 3.1¿Por qué se desarrolla la dermatomiositis?
- 3.2Variantes clínicas de dermatomiositis
- 3.3Clasificación de formas de dermatomiositis:
- 3.4Dermatomiositis en mujeres
- 3.5Dermatomiositis en niños
- 3.6Curso de la enfermedad
- 3.7Síntomas de dermatomiositis
- 3.8Manifestaciones musculares
- 3.9Lesiones en la piel
- 3.10Síndrome de Raynaud
- 3.11Lesion de articulaciones
- 3.12Trastornos del sistema cardiovascular
- 3.13Lesiones pulmonares
- 3.14Lesión del tracto gastrointestinal
- 3.15Diagnóstico de dermatomiositis
- 3.16Exámenes de sangre
- 3.17Biopsia muscular
- 3.18El diagnóstico se hace sobre la base de los siguientes síntomas:
- 3.19Tratamiento de la dermatomiositis
- 3.20Pronóstico de pacientes con dermatomiositis
- 3.21A qué médico aplicar
- 3.22Mira los artículos populares
-
4Dermatomiositis: una enfermedad mortal con causas desconocidas
- 4.1Características generales de la enfermedad
- 4.2Síntomas de dermatomiositis
- 4.3Diagnostico
- 4.4Tejido muscular de una persona (video)
- 4.5Tratamiento
- 4.6Pronóstico
-
5Cómo tratar la dermatomiositis
- 5.1Causas de la enfermedad
- 5.2Síntomas de dermatomiositis
- 5.3Clasificación de la enfermedad
- 5.4Diagnosis de la enfermedad
- 5.5Tratamiento de la dermatomiositis
- 5.6Pronóstico y prevención
Dermatomiositis: síntomas, tratamiento, formas, etapas, diagnóstico
Dermatomiositis (fibromiositis generalizada, miositis generalizada, angiomiositis, esclerodermatomiositis, poiquilodermatomiositis, polimiositis) es una enfermedad inflamatoria sistémica que afecta el tejido muscular, la piel, los capilares e internos órganos.
Fuente: guardianlv.com
Causas y factores de riesgo
El papel principal en el mecanismo patológico del desarrollo de la dermatomiositis pertenece a los procesos autoinmunes, que pueden considerarse como un mal funcionamiento del sistema inmune.
Bajo la influencia de factores provocadores, comienza a percibir las fibras musculares lisas y transversalmente velludas como extrañas y a desarrollar anticuerpos contra ellas (autoanticuerpos).
No solo afectan los músculos, sino que también se depositan en los vasos sanguíneos.
Se sugiere que el desarrollo de dermatomiositis puede deberse a factores neuroendocrinos. Esto se confirma en parte por el desarrollo de la enfermedad en los períodos de transición de la vida (con la pubertad, la menopausia).
Factores predisponentes:
- algunas infecciones virales (virus Coxsackie, picornavirus);
- neoplasmas malignos;
- superenfriamiento;
- hiperinsuflación (exposición prolongada al sol);
- estrés;
- reacciones alérgicas;
- hipertermia;
- embarazo;
- provocación de drogas, incluida la vacunación.
Formas de la enfermedad
Dependiendo de la causa del inicio, se distinguen las siguientes formas de dermatomiositis:
- idiopática (primaria): la enfermedad comienza por sí sola, sin ninguna conexión con ningún factor, no es posible descubrir la causa;
- tumor secundario (paraneoplásico): se desarrolla en el contexto de tumores malignos;
- niños (juveniles);
- combinado con otras patologías del tejido conectivo.
Por la naturaleza del proceso inflamatorio, la dermatomiositis es aguda, subaguda y crónica.
Etapas de la enfermedad
En el cuadro clínico de la dermatomiositis, se distinguen varias etapas:
- Período prodrómico: hay heraldos inespecíficos de la enfermedad.
- Periodo manifiesto - se caracteriza por un cuadro clínico ampliado con síntomas brillantes.
- El período terminal se caracteriza por el desarrollo de complicaciones [p. Ej., Distrofia, depleción (caquexia)].
Síntomas
Uno de los primeros signos inespecíficos de dermatomiositis es la debilidad de los músculos de las extremidades inferiores, que aumenta gradualmente con el tiempo. Además, el período manifiesto de la enfermedad puede estar precedido por el síndrome de Raynaud, poliartralgia, erupciones cutáneas.
El síntoma principal de la dermatomiositis es la derrota de la musculatura esquelética (estriado transversal). Clínicamente, esto se manifiesta por la creciente debilidad de los músculos del cuello, extremidades superiores, lo que a su vez dificulta la realización de las acciones rutinarias más rutinarias.
En la enfermedad grave, debido a la debilidad severa de los músculos, los pacientes pierden la capacidad de moverse y el autoservicio.
A medida que la progresión del proceso de la enfermedad en la dermatomiositis dibujado músculos de la faringe, tracto digestivo superior, el diafragma, los músculos intercostales. Como resultado, hay:
- trastornos de la función del habla;
- disfagia;
- ventilación deteriorada;
- neumonía congestiva recurrente.
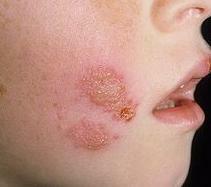
La dermatomiositis se caracteriza por manifestaciones de la piel:
- eritema manchado eritematoso;
- edema periorbital;
- un síntoma de Gottron (eritema perigranular, placa ungueal estriada, enrojecimiento de las palmas, manchas escamosas eritematosas en la piel de los dedos);
- alternancia de sitios de atrofia de la piel e hipertrofia, pigmentación y despigmentación.
La derrota de las membranas mucosas en el contexto de la dermatomiositis conduce al desarrollo de:
- hiperemia e hinchazón de las paredes de la faringe;
- estomatitis;
- conjuntivitis.
Las manifestaciones sistémicas de la dermatomiositis incluyen lesiones:
- articulaciones (falange, muñeca, codo, hombro, tobillo, rodilla);
- corazón - pericarditis, miocarditis, miocardiofibrosis;
- pulmones - neumoesclerosis, alveolitis fibrosante, neumonía intersticial;
- órganos del tracto gastrointestinal - hepatomegalia, disfagia;
- sistema nervioso - polineuritis;
- riñón - glomerulonefritis con función renal excretora alterada;
- Glándulas endocrinas: disminución de la función de las glándulas sexuales y las glándulas suprarrenales.
Características del curso de dermatomiositis en niños
En comparación con pacientes adultos, la dermatomiositis comienza más bruscamente en los niños. Para el período prodrómico son característicos:
- malestar general;
- aumento de la temperatura corporal;
- mialgia;
- disminución de la fuerza muscular;
- artralgia;
- debilidad general.
El cuadro clínico de la dermatomiositis juvenil combina signos de daño a varios órganos y sistemas, pero los cambios inflamatorios más pronunciados en la piel y los músculos.
En niños y adolescentes en el contexto de dermatomiositis, intramuscular, intraespecífica y calcificaciones intradérmicas generalmente localizadas en la proyección de articulaciones grandes, glúteos, cintura escapular y el área pélvica.
Diagnostico
Los principales criterios de diagnóstico para la dermatomiositis:
- síntomas clínicos de daño al sistema muscular y la piel;
- cambios patomorfológicos característicos en las fibras musculares;
- cambios electromiográficos;
- aumento de la actividad de las enzimas séricas.
Los marcadores diagnósticos auxiliares (adicionales) de la dermatomiositis incluyen calcinosis y disfagia.
El diagnóstico de dermatomiositis se realiza cuando:
- Sarpullido en la piel, combinado con tres criterios principales;
- manifestaciones de la piel, dos criterios principales y dos adicionales.
Para confirmar el diagnóstico, se lleva a cabo un examen instrumental y de laboratorio:
- un análisis de sangre general (un aumento en la VSG, leucocitosis con un desplazamiento de la fórmula leucocitaria hacia la izquierda);
- análisis de sangre bioquímicos (para aumentar el nivel de enzimas aldolasa, seromucoid, haptoglobina, ácidos siálicos, la mioglobina, el fibrinógeno, α2- y γ-globulina);
- examen inmunológico de sangre (reveló la presencia de anticuerpos inespecíficos para el endotelio, miosina, tiroglobulina, niveles elevados de anticuerpos específicos contra miositis, una pequeña cantidad de anticuerpos contra ADN y células LE, una disminución en el nivel de IgA con un aumento simultáneo de IgM e IgG, una disminución en el número de linfocitos T, una disminución en el título complemento);
- examen histológico de la muestra de biopsia musculoesquelética (pérdida de estriación transversal, infiltración inflamatoria de miocitos, cambios degenerativos, fibrosis severa);
- electromiografía (se detectan oscilaciones fibrilares en reposo, cambios polifásicos de onda corta, aumento de la excitabilidad muscular).
Tratamiento
La terapia de la dermatomiositis tiene como objetivo suprimir la actividad del proceso inflamatorio autoinmune y generalmente se lleva a cabo con corticosteroides con un ciclo prolongado (1-2 años). Si es necesario, el esquema puede incluir fármacos antiinflamatorios no esteroideos, en particular salicilatos.
Si la terapia con corticosteroides es ineficaz, se prescriben citostáticos con un efecto inmunosupresor pronunciado.
Para mejorar la función contráctil de los músculos, use inyecciones de proserina, vitaminas B, cocarboxilasa, ATP.
.En los últimos años en el tratamiento complejo de dermatomiositis comenzó a utilizar plasmaféresis, linfocitaféresis.
.Para la prevención de la formación de contracturas musculares, se muestran sesiones regulares de ejercicios de fisioterapia.
Posibles complicaciones y consecuencias
En ausencia de una terapia adecuada, la dermatomiositis progresa lentamente, lo que lleva a una debilidad muscular severa, daño a los órganos internos. Esto conduce a la discapacidad de los pacientes, y en los casos graves: la muerte.
La terapia a largo plazo con corticosteroides de la dermatomiositis puede causar una serie de patologías:
- hipertensión arterial;
- obesidad;
- osteoporosis;
- diabetes mellitus
Pronóstico
En ausencia de tratamiento adecuado, alrededor del 40% de los pacientes mueren en los primeros dos años desde la fecha del diagnóstico; la causa es hemorragia gastrointestinal e insuficiencia respiratoria.
La terapia inmunosupresora mejora significativamente el pronóstico a largo plazo. Sin embargo, incluso en su contexto, algunos de los pacientes desarrollan contracturas persistentes en las articulaciones, se producen deformidades de las extremidades superiores e inferiores.
Prevención
Las medidas preventivas primarias para la dermatomiositis no se han desarrollado. La prevención secundaria tiene como objetivo prevenir las exacerbaciones de la enfermedad y reducir la actividad del proceso inflamatorio. Incluye:
- saneamiento de focos de infección crónica;
- restricción de la actividad física;
- evitar la insolación excesiva y la hipotermia;
- adherencia a la rutina diaria;
- examen clínico de reumatólogo;
- Cumplimiento cuidadoso de lo prescrito por el esquema médico de terapia con medicamentos.
del tema del artículo:
Fuente: http://www.neboleem.net/dermatomiozit.php
Dermatomiositis
Dermatomiositis- patología difusa inflamatoria del tejido conectivo con un curso progresivo, que se caracteriza por el daño de suave y fibras musculares pseudo-estriadas con funciones motoras deterioradas, afectación de la piel, vasos pequeños e internos cuerpos. En ausencia de síndrome de la piel, está indicada la presencia de polimiositis. dermatomiositis clínica se caracteriza poliartralgia, debilidad muscular severa, fiebre, erupción eritematosa-manchada, calcificación de la piel, síntomas viscerales. Los criterios diagnósticos para la dermatomiositis son los indicadores clínicos, bioquímicos y electromiográficos. La terapia principal es hormonal, el curso de la dermatomiositis es ondulante.
Dermatomiositis- patología difusa inflamatoria del tejido conectivo con un curso progresivo, que se caracteriza por el daño de suave y fibras musculares cruzadas con funciones motoras deterioradas, afectación de la piel, vasos pequeños e internos cuerpos. En ausencia de síndrome de la piel, está indicada la presencia de polimiositis. dermatomiositis clínica se caracteriza poliartralgia, debilidad muscular severa, fiebre, erupción eritematosa-manchada, calcificación de la piel, síntomas viscerales. Los criterios diagnósticos para la dermatomiositis son los indicadores clínicos, bioquímicos y electromiográficos. La terapia principal es hormonal, el curso de la dermatomiositis es ondulante.
Se asume la relación etiológica de la dermatomiositis con una infección viral (picornavirus, virus Coxsackie) y el condicionamiento genético.
La persistencia crónica de virus en los músculos y la similitud antigénica entre estructuras virales y musculares provoca una respuesta inmune con la formación de autoanticuerpos contra el tejido muscular.
El par de arranque para el desarrollo de la dermatomiositis puede servir como la hipotermia, la exacerbación infecciosa de estrés, hipertermia, giperinsolyatsiya, la provocación de drogas (vacunación, alergia).
Clasificación de la dermatomiositis
La dermatomiositis y la polimiositis pertenecen al grupo de miopatías inflamatorias idiopáticas. La dermatomiositis paraneoplásica secundaria (tumor) ocurre en 20-30% de los casos. El curso de la dermatomiositis puede ser agudo, subagudo o crónico.
En los precursores de época aislado patología no específica (pródromo), las manifestaciones clínicas (visible) y un paso de complicaciones (terminal, distrófico, caquéctico). La dermatomiositis puede ocurrir con grados variables de actividad de inflamación (de I a III).
La clínica de dermatomiositis se desarrolla gradualmente. Al comienzo de la enfermedad hay una debilidad progresiva en los músculos de las extremidades, que puede crecer durante años.
El inicio agudo es menos común para la dermatomiositis. Las principales manifestaciones clínicas pueden estar precedidas por la aparición de erupciones cutáneas, poliartralgia y síndrome de Raynaud.
El síntoma definitorio en la clínica de la dermatomiositis es la derrota de la musculatura estriada transversa.
Hay una debilidad en los músculos del cuello, las partes proximales de las extremidades inferiores y superiores, lo que dificulta la realización de actividades diarias.
Con lesiones graves, los pacientes apenas se levantan en la cama, no pueden sostener la cabeza, moverse de forma independiente y tener objetos en sus manos.
La afectación de la musculatura de la faringe y el tracto digestivo superior se manifiesta por trastornos del habla, trastornos de la deglución, poperyvaniem; la derrota del diafragma y los músculos intercostales se acompaña de una violación de la ventilación de los pulmones, el desarrollo de estancamiento neumonía.
.Un signo característico de la dermatomiositis es la derrota de la piel con diversas manifestaciones.
.Hay un desarrollo de edema periorbitario, erupción eritematosa en los párpados superiores, en la región de los pómulos, pliegues nasolabiales, alas de la nariz, parte superior de la espalda, esternón, articulaciones (rodilla, codo, metacarpofalángica, interfalángica).
Típicamente, la presencia del síntoma de Gotthron - manchas eritematosas en forma de escamas en la piel de los dedos, descamación y enrojecimiento de las palmas, fragilidad y estriación de las uñas, okolonogevoy eritema.
Un síntoma clásico de la dermatomiositis es la alternancia de focos de despigmentación en la piel y pigmentación en combinación con telangiectasia, sequedad, hiperqueratosis y atrofia de las áreas de la piel (poiquilodermatomiositis).
Desde el lado de las membranas mucosas con dermatomiositis, hay fenómenos de conjuntivitis, estomatitis, edema e hiperemia del paladar y la pared posterior de la faringe. A veces hay un síndrome articular con articulaciones de rodilla, tobillo, hombro, codo, muñeca, pequeñas articulaciones de las manos.
Con la dermatomiositis juvenil, pueden aparecer calcificaciones intradérmicas, intrafaciales e intramusculares en la proyección de la pelvis, la parte superior del brazo, las nalgas y las articulaciones. Las calcificaciones subcutáneas pueden conducir a la ulceración de la piel y a la liberación de depósitos de calcio hacia afuera en forma de una masa desmenuzable.
Entre las manifestaciones sistémicas de la dermatomiositis, hay lesiones cardíacas (miocardiofibrosis, miocarditis, pericarditis); del pulmón (neumonía intersticial, fibrosis alveolitis, neumoesclerosis); Tracto gastrointestinal (disfagia, hepatomegalia); riñones (glomerulonefritis), el sistema nervioso (polineuritis), glándulas endocrinas (hipofunción de las glándulas suprarrenales y genitales) glándulas).
Diagnóstico de dermatomiositis
Los principales marcadores diagnósticos de dermatomiositis son las manifestaciones clínicas características del daño cutáneo y muscular; transformación patomorfológica de las fibras musculares; aumento de los niveles de enzimas en suero; típico electromiográfico cambios. Los criterios adicionales (auxiliares) para el diagnóstico de dermatomiositis incluyen disfagia y calcificación.
La fiabilidad del diagnóstico de dermatomiositis no está en duda con la presencia de 3 criterios diagnósticos básicos y erupción cutánea o 2 criterios básicos, 2 auxiliares y manifestaciones cutáneas.
La probabilidad de dermatomiositis no puede descartarse cuando se detectan lesiones en la piel; con la totalidad de cualquier 2 otras manifestaciones principales, así como la combinación de cualquier principal y 2 auxiliares criterios.
Para establecer el hecho de la polimiositis, es necesario tener 4 criterios de diagnóstico.
.La imagen en la parte de la sangre se caracteriza por un grado moderado de anemia, leucocitosis, desplazamiento neutrofílico de la fórmula leucocitaria a la izquierda, aumento de la VSG según la actividad del proceso.
.Los marcadores bioquímicos de dermatomiositis son un aumento en el nivel de α2 y γ-globulinas, fibrinógeno, mioglobina, ácidos siálicos, haptoglobina, seromucoide, transaminasas, aldolasa, lo que refleja la gravedad del daño muscular tejido.
El estudio inmunológico de la sangre en dermatomiositis revela una reducción de la fisura del complemento, una disminución en el número de linfocitos T, un aumento en el nivel de inmunoglobulinas IgG e IgM como resultado de una disminución IgA, un pequeño número de células LE y anticuerpos contra el ADN, un alto contenido de anticuerpos específicos contra la miositis, la presencia de anticuerpos no específicos contra tiroglobulina, miosina, endotelio, etc.
En el estudio de biopsias musculoesqueléticas, se determina una imagen de miositis grave, fibrosis, degeneración, infiltración inflamatoria de las fibras musculares, pérdida de estriación transversal.
El electromiograma con dermatomiositis repara la excitabilidad muscular incrementada, los cambios polifásicos de onda corta, las oscilaciones fibrilares en reposo.
En las radiografías de los tejidos blandos hay áreas visibles de calcificación; cuando la radiografía pulmonar se determina por un aumento en el tamaño del corazón, calcificación de la pleura, fibrosis intersticial del tejido pulmonar. En los huesos, se revela osteoporosis moderada.
Cuando los músculos respiratorios y palatinos se ven afectados, es necesario garantizar las funciones de respiración adecuada y deglución.
Para suprimir los fenómenos inflamatorios en la dermatomiositis, se administran corticosteroides (prednisolona) bajo el control de enzimas séricas y el estado clínico del paciente.
.En el curso del tratamiento, se selecciona la dosis óptima de corticosteroides, los medicamentos se toman durante un largo tiempo (1-2 años). Es posible llevar a cabo terapia de pulso esteroide. El esquema antiinflamatorio con dermatomiositis se puede complementar con la designación de salicilatos.
.En caso de la ineficacia de la terapia corticoidea de la dermatomiositis, se prescriben inmunosupresores de acción citostática (metotrexato, ciclosporina, azatioprina).
Para controlar las manifestaciones cutáneas de dermatomiositis, derivados de 4-aminoquinolina (hidroxicloroquina); para la normalización de las funciones musculares: inyecciones de neostigmina, ATP, cocarboxilasa, vitaminas del grupo B.
En el tratamiento de dermatomiositis, se usan sesiones de inmunoglobulina intravenosa, linfocitaféresis y plasmaféresis. Para prevenir contracturas musculares, se prescribe un complejo de terapia de ejercicios.
Pronóstico y prevención de dermatomiositis
Con el curso de la dermatomiositis, la letalidad en los primeros 2 años de la enfermedad alcanza el 40%, principalmente debido a la derrota de los músculos respiratorios y la hemorragia gastrointestinal.
Con una naturaleza severa y prolongada de la dermatomiositis, se desarrollan contracturas y deformidades de las extremidades que conducen a la discapacidad.
El tratamiento intensivo oportuno con corticosteroides inhibe la actividad de la enfermedad y mejora significativamente el pronóstico a largo plazo.
Las acciones que previenen el desarrollo de dermatomiositis no han sido desarrolladas. Entre las medidas de profilaxis secundaria de la dermatomiositis se encuentran el control ambulatorio de un reumatólogo, terapia con corticosteroides, disminución de la hipersensibilidad reactiva del organismo, saneamiento de la infección focal.
Fuente: http://www.krasotaimedicina.ru/diseases/rheumatology/pseudotrichiniasis
Dermatomiositis: síntomas y tratamiento
La dermatomiositis es una enfermedad inflamatoria reumatológica crónica de los músculos y la piel. Otro nombre para la enfermedad es polimiositis, principalmente se usa para referirse a una enfermedad sin síntomas de lesiones en la piel (25% de todos los casos).
La dermatomiositis es una enfermedad rara, en promedio, según las estadísticas mundiales, se diagnostica en 5 personas por millón de personas por año. La mayoría de las veces, niños menores de 15 años y personas mayores de 55 años. Las mujeres están enfermas dos veces más que los hombres.
En este artículo, examinaremos los síntomas y el tratamiento de esta enfermedad.
¿Por qué se desarrolla la dermatomiositis?
La dermatomiositis se desarrolla en personas con una predisposición genética.
Al igual que en el caso de otras enfermedades reumatológicas, la principal causa de la enfermedad no se encuentra. Se supone la conexión con los siguientes factores:
- Infección viral crónica (p. Ej., Virus Coxsackie, herpes zóster, gripe, rubéola).
- Las neoplasias malignas, el 30% de los pacientes con dermatomiositis tienen un diagnóstico oncológico. Es importante aquí como una reacción autoinmune (cuando el organismo ataca las células tumorales y sus células), así como el efecto tóxico directo de los productos de descomposición de las células tumorales.
- Predisposición genética En individuos con dermatomiositis, se observa una acumulación de HLAB8 en el análisis de sangre, que se asocia con una variedad de trastornos inmunológicos.
Variantes clínicas de dermatomiositis
Clasificación de formas de dermatomiositis:
- Polimiositis primaria idiopática. El término "idiopático" significa que la causa del inicio de la enfermedad o condición es desconocida.
- Dermatomiositis idiopática primaria.
- Dermatomiositis en combinación con tumores.
- Dermatomiositis en combinación con vasculitis.
- Dermatomiositis en combinación con enfermedades difusas del tejido conectivo.
Dermatomiositis en mujeres
Más a menudo la polimiositis afecta a mujeres de 30 a 50 años. Manifestaciones típicas: aumento gradual de los síntomas, erupciones cutáneas, síndrome de Raynaud, artralgia.
Dermatomiositis afecta principalmente a las mujeres en el mismo grupo de edad, pero, en contraste con la polimiositis, la enfermedad comienza y se produce de forma aguda, existe un síndrome de la piel pesada-muscular.
Dermatomiositis en niños
En niños, la variante más común es la dermatomiositis en combinación con vasculitis. La enfermedad es aguda, a menudo recurrente.
La dermatomiositis, combinada con tumores, afecta a niños y niñas por igual.
Curso de la enfermedad
El curso de la enfermedad determina el alcance y la naturaleza del tratamiento. Asignar:
- Flujo agudo de dermatomiositis. En seis meses, el paciente participa en el proceso de la mayoría de los músculos. Debido a esto, una persona ya no puede moverse, tragarse a sí misma y, a veces, hablar. El paciente sufre de fiebre y envenenamiento con productos tóxicos de descomposición de su propia musculatura. La causa de la muerte en esta etapa es la neumonía por aspiración (por ejemplo, cuando el vómito ingresa a los pulmones) o la falla cardiovascular en presencia de un ataque cardíaco.
- Corriente subaguda La dermatomiositis recurre regularmente, empeorando la condición del paciente. Poco a poco, las manifestaciones de daño interno de órganos aumentan. El paciente también se inmoviliza con el tiempo. En el contexto de un tratamiento específico, es posible una remisión prolongada (períodos de relativa salud). La duración de la misma depende de la condición del paciente y de cuán cuidadosa sea con las recetas médicas. Con la debida atención a sí mismo, el paciente puede vivir durante muchos años, con movimientos ligeramente limitados.
- Curso crónico La variante más favorable del curso de la dermatomiositis. La enfermedad afecta solo a unos pocos grupos musculares, por lo que el paciente se siente relativamente bien y puede trabajar productivamente y vivir una vida plena. Las excepciones son los hombres jóvenes, que pueden formar grandes áreas de calcificación en la piel y los músculos. Esto conduce a la inmovilidad de la extremidad o articulación, y por lo tanto empeora significativamente la calidad de vida del paciente.
Síntomas de dermatomiositis
Manifestaciones musculares
- Dolor en los músculos durante el movimiento y en reposo.
- Mialgia, que surge al presionar un músculo.
- La creciente debilidad de los músculos, lo que lleva a la discapacidad del paciente.
Con el tiempo, la debilidad aumenta para que el paciente pierda la capacidad de levantarse, sentarse y comer. Al final, resulta estar completamente inmovilizado.
- El proceso patológico se extiende a los músculos de la cara, por lo que el paciente se ve completamente privado de la oportunidad de expresar sus emociones con la ayuda de expresiones faciales.
- Los músculos de la laringe, la faringe y el paladar blando se ven afectados.
Debido a esto, la voz de una persona cambia, y puede haber problemas para tragar comida y agua.
- La derrota de los músculos intercostales y el diafragma conduce a una violación de la respiración, la hipoventilación y el desarrollo de neumonía.
Lesiones en la piel
- En el 40% de los pacientes en las partes abiertas del cuerpo (cara, cuello, extremidades) hay eritema.
- Erupciones tales como pápulas y ampollas grandes (ampollas).
- Teleangiectasia.
- Hiperqueratosis (queratinización excesiva).
- Hiperpigmentación
- Hinchazón púrpura alrededor de los ojos - anteojos dermatomiositis.
- Manchas rojas escamosas sobre las articulaciones de las manos: síndrome de Gottron.
Síndrome de Raynaud
El síndrome de Reynaud se acompaña de entumecimiento, sensación de frío, sensación de escalofrío y dolor en las manos; en el período comprendido entre los ataques, las manos pueden permanecer frías y cianóticas.
Además de las extremidades, se pueden observar las manifestaciones del síndrome en la punta de la nariz, el mentón, los lóbulos de las orejas y la lengua. La duración del ataque varía de varios minutos a varias horas.
El síndrome de Reynaud ocurre en 10% de los pacientes.
Lesion de articulaciones
- Cuando se mueve, hay dolores en las articulaciones, lo que atormenta y limita al paciente.
- A veces, los músculos se ven afectados de modo rápido y duro que la persona no puede doblar el brazo en el codo o la rodilla debido a la formación de "anquilosis muscular de la naturaleza." La anquilosis es la imposibilidad de movimiento en la articulación.
Trastornos del sistema cardiovascular
En el 30% de los pacientes, se desarrolla una miocarditis (inflamación del músculo cardíaco).
Se manifiesta por frecuencia cardíaca rápida, presión arterial reducida, tonos cardíacos amortiguadores y la aparición de ruido sistólico en la auscultación, cambios en el electrocardiograma (alteraciones de la excitabilidad y conductividad).
Lesiones pulmonares
Más a menudo se manifiesta como una complicación de la enfermedad. Básicamente, los pacientes desarrollan neumonía por aspiración o neumonía congestiva debido a ventilación reducida e hipodinámica.
Lesión del tracto gastrointestinal
Ocurre en el 50% de los pacientes. Se nota anorexia, gastritis, colitis, dolor abdominal. Debido a la derrota de los músculos lisos, se puede desarrollar hipotensión del esófago, edema y necrosis en las paredes del estómago y los intestinos.
Diagnóstico de dermatomiositis
Exámenes de sangre
Niveles elevados de leucocitos (un signo de inflamación), eosinófilos (un signo de una reacción alérgica), alta VSG, anemia. Altos niveles de creatina fosfoquinasa, proteína C-reactiva, fibrinógeno.
Biopsia muscular
El histólogo descubre un engrosamiento de las fibras musculares y la zona de necrosis en la muestra de tejido.
El diagnóstico se hace sobre la base de los siguientes síntomas:
- Debilidad progresiva en los músculos.
- Síndrome de la piel (típico para manifestaciones de dermatomiositis).
- Aumento de la actividad de las enzimas musculares (alto nivel de creatina fosfoquinasa).
- Cambios típicos en el tejido muscular establecidos por los resultados de la biopsia.
Tratamiento de la dermatomiositis
Los fármacos de elección en el tratamiento de pacientes con dermatomiositis son los glucocorticosteroides. Estas son sustancias con alta actividad antiinflamatoria. Son especialmente eficaces cuando se prescriben en una dosis adecuada para la etapa de la enfermedad, preferiblemente en las primeras etapas.
El principal glucocorticosteroide en el tratamiento de la dermatomiositis es la prednisolona. Se receta en tabletas, en una dosis de hasta 100 mg por día, en 4-6 recepciones.
Por lo general, durante 1-2 semanas de terapia con hormonas, el estado del paciente mejora significativamente: el tono de la voz se restablece, el paciente deja de ingerir alimentos, disminuye el edema, el dolor y la debilidad muscular.
Después de alcanzar el efecto máximo, la dosis de prednisolona se reduce gradualmente. Esto se hace con el fin de encontrar la cantidad de tabletas por día que ayudarán al paciente a mantener un estado satisfactorio y evitar períodos de exacerbación.
.Desafortunadamente, la prednisolona, como otros glucocorticosteroides, tiene una serie de efectos secundarios:
.Drogas inmunosupresoras.
Estas drogas se prescriben para combatir el sistema inmune, que afecta sus propios tejidos. El medicamento de elección es la azatioprina. Asignarlo a 2-3 mg por kg de peso corporal del paciente. La azatioprina generalmente se introduce en el régimen de tratamiento si el tratamiento con una prednisolona no produce el efecto deseado.
Pronóstico de pacientes con dermatomiositis
La mortalidad en esta enfermedad sigue siendo bastante alta. Todo depende de qué tipo de dermatomiositis es y qué corriente es.
El peor tratamiento es la dermatomiositis en pacientes con cáncer, pero en este caso, la gravedad de la afección y la gravedad del pronóstico se deben más a la presencia del tumor que al daño a los músculos y la piel.
A qué médico aplicar
Cuando los músculos se ven afectados, es necesario consultar a un reumatólogo. Además, se necesitan los siguientes especialistas: especialista en enfermedades infecciosas, oncólogo, gastroenterólogo, cardiólogo, neumólogo, dermatólogo.
Mira los artículos populares
Fuente: https://myfamilydoctor.ru/dermatomiozit-simptomy-lechenie/
Dermatomiositis: una enfermedad mortal con causas desconocidas
Con la detección temprana de la dermatomiositis, la supervivencia de los adultos es del 80% en los primeros 5 años y del 73% en 8 años.
Si no encontramos ejemplos de ninguna enfermedad a lo largo de la vida, creemos que no lo son en absoluto.
Sin embargo, en la población de personas hay muy raras, poco conocidas fuera de la comunidad médica, enfermedades con causas desconocidas para la medicina moderna y una probabilidad significativa de muerte resultado.
Una de estas enfermedades, la dermatomiositis, está dedicada a este artículo.
Características generales de la enfermedad
La dermatomiositis es una enfermedad compleja del tejido muscular de origen desconocido con manifestaciones cutáneas características.
Este trastorno es raro:
- de 1 a 10 casos por un millón de adultos;
- de 1 a un caso para un millón de niños.
El reconocimiento temprano y la terapia pueden reducir las complicaciones.
La correlación de este trastorno con otras enfermedades del tejido conectivo, así como con formaciones malignas, hace que la entrega del diagnóstico correcto sea extremadamente importante para un tratamiento exitoso. Puedes ver el material sobre el síndrome de Lyell.
La falta de una comprensión clara de las causas de la dermatomiositis se complementa con los casos descritos de desaparición de todos los síntomas sin terapia especial.
La perspectiva de curar la enfermedad es extremadamente pequeña: la enfermedad reacciona mal a la terapia. La alta probabilidad de neoplasmas malignos complica la terapia.
La etiología de la dermatomiositis sigue siendo desconocida. En estudios con diferentes grados de probabilidad,que las causas de la enfermedad pueden ser:
- cambios genéticos;
- factores ambientales en forma de virus, infección, drogas;
- reacción autoinmune incorrecta del cuerpo.
La edad promedio de los pacientes adultos en el momento del diagnóstico es de 40 años. Para 1 hombre con un diagnóstico de dermatomiositis, hay 2 mujeres con el mismo diagnóstico.
La edad promedio de los menores diagnosticados de dermatomiositis es de 5 a 14 años. Este grupo tiene un mejor pronóstico terapéutico que el grupo de adultos.
El tratamiento de la dermatomiositis requiere un enfoque integral de los médicos en una serie de especialidades que dependen de las complicaciones concomitantes
Síntomas de dermatomiositis
En la literatura médica científica, se describieron 87 síntomas de dermatomiositis.
La mayoría de ellos son complicaciones complejas asociadas con esta enfermedad. Considera los síntomas más importantes con más detalle. Puede familiarizarse con el material sobre prevención y tratamiento de rinofima.
Los principales síntomas de la dermatomiositis incluyen dos grupos:
- manifestaciones de la piel
- debilidad muscular
En la literatura médica científica, se describieron 87 síntomas de dermatomiositis. La mayoría de ellos son complicaciones complejas asociadas con esta enfermedad
Como regla, estos síntomas no son simultáneos. Primero, hay lesiones en la piel, entonces - daño muscular.
- Los cambios en la piel se manifiestan en forma de un púrpura o rojo simétricamente ubicado (de tonos claros a oscuros) sarpullido, localizado en la cara, áreas alrededor de las uñas, en los pliegues articulares de los dedos, codos y rodillas, y también en el pecho y de vuelta. Estos cambios son la esencia del síntoma de Gottron. Las manifestaciones cutáneas de la enfermedad preceden significativamente a la derrota de los músculos (con una diferencia de varios meses a varios años).
- La debilidad muscular, como regla, tiene lugar en la cintura escapular, la región pélvica, afecta a otros músculos esqueléticos. Este síntoma progresa, eventualmente lleva a dificultades en la implementación de las actividades diarias, por ejemplo, en el movimiento o en la manipulación de las manos. La debilidad muscular también afecta los músculos de la garganta, el esófago y los pulmones. En el complejo, un síntoma muscular puede conducir, además de la lista enumerada anteriormente:
- a disfonía (cambio o desaparición de la voz);
- a la disfagia (dificultad o incapacidad para tragar);
- dificultad para respirar y otros problemas del aparato respiratorio;
- al dolor muscular.
La edad promedio de los pacientes adultos en el momento del diagnóstico es de 40 años
Los síntomas asociados de dermatomiositis incluyen:
- cardiomiopatía;
- infarto de miocardio;
- neumonía, que se desarrolla en el contexto de la debilidad de los músculos respiratorios;
- fibrosis;
- atrofia del tejido muscular;
- calcificación del tejido muscular;
- daño en las articulaciones, que causa dolor y limitación de la movilidad;
- lesiones del tracto gastrointestinal;
- inflamación de los ojos, nistagmo, atrofia del nervio óptico y otras complicaciones oculares;
- neoplasmas malignos.
Anteriormente, el reconocimiento y la terapia pueden reducir las complicaciones
Diagnostico
- La prueba de sangre muestra una alta concentración de enzimas musculares de creatina quinasa y aldolasa, que indica daño muscular.
- La investigación inmunológica puede detectar anticuerpos específicos que indican una reacción autoinmune anormal.
- La resonancia magnética le permite diagnosticar la presencia de inflamación del tejido muscular.
- Una biopsia del tejido muscular como método instrumental para confirmar el diagnóstico.
Tejido muscular de una persona (video)
Tratamiento
El tratamiento de la dermatomiositis requiere un enfoque integral de los médicos en una serie de especialidades, dependiendo de las complicaciones concomitantes.El tratamiento si es necesario incluye tres componentes:
- terapia física;
- tratamiento de drogas;
- intervención quirúrgica.
La dermatomiositis es una enfermedad compleja del tejido muscular de origen desconocido con manifestaciones cutáneas características
Mira cada artículo con más detalle.
- La terapia física está dirigida a prevenir la atrofia muscular, especialmente relevante para pacientes con calcificación. Se puede enfocar en el estiramiento pasivo de los músculos o puede incluir ejercicios físicos activos que contrarresten la atrofia creciente. Cuando los músculos de la garganta se ven afectados, se prescriben ejercicios especiales para compensar los cambios degenerativos.
- El tratamiento médico de la dermatomiositis incluye:
- tratamiento inmunosupresor;
- tratamiento con drogas específicamente dirigidas a ciertas funciones del cuerpo, contra complicaciones específicas, etc.
- inmunoglobulina intravenosa, que contiene anticuerpos saludables que pueden bloquear anticuerpos propios que dañan los músculos y la piel del paciente - se requiere una acción efectiva regularmente;
- la intervención quirúrgica se usa, por ejemplo, para eliminar los depósitos de calcio dolorosos;
- tratamiento dependiente de hormonas con corticosteroides.
Pronóstico
La falta de una comprensión clara de las causas de la dermatomiositis se complementa con los casos descritos de desaparición de todos los síntomas sin terapia especial.
En estos casos, la debilidad muscular, las manifestaciones cutáneas y otros síntomas concomitantes de la dermatomiositis se desarrollaron lentamente, después de lo cual desaparecieron por sí solos y no se repitieron.
En casos abrumadores, la dermatomiositis es una enfermedad que es difícil de tratar. Los neoplasmas malignos, las insuficiencias cardíacas y pulmonares, las infecciones representan las causas más comunes de muerte por esta enfermedad.
Con la detección temprana de la dermatomiositis, la supervivencia de los adultos es del 80% durante los primeros 5 años y del 73% durante 8 años. Para el grupo de pacientes de niños, la tasa de mortalidad es menor, del 3% al 10%, mientras que 2/3 niños desarrollan complicaciones graves en forma de calcificación.
En conclusión, notamos la verdad trivial, que, como nunca antes, es relevante para esta enfermedad. El diagnóstico precoz en la etapa de dermatitis cutánea permite, si no cura, una disminución significativa del progreso de la dermatomiositis, así como períodos de remisión prolongada.
Fuente: http://AntiRodinka.ru/dermatomiozit-smertelnoe-zabolevanie-s-neizvestnimi-prichinami
Cómo tratar la dermatomiositis
La dermatomiositis o enfermedad de Wagner es una enfermedad autoinmune grave en la que se daña el tejido conectivo de una persona, en particular su tejido muscular.
La dermatomiositis juvenil a menudo se desarrolla, de la que sufren niños y adolescentes.
En este proceso patológico, hay un debilitamiento de la actividad motora, una interrupción del funcionamiento normal de los órganos internos y la destrucción de pequeños vasos.
También hay manifestaciones cutáneas características de la enfermedad en forma de erupciones. La enfermedad se caracteriza por un aumento gradual de los síntomas característicos de la dermatomiositis, y el tratamiento debe ser cíclico y dirigido a reducir las manifestaciones de la enfermedad.
Los medicamentos antiinflamatorios se usan para la terapia. Puede tratar la enfermedad con remedios caseros. Tal terapia es más segura y no causa efectos secundarios, porque se basa en hierbas medicinales.
Causas de la enfermedad
La enfermedad se desarrolla en hombres y mujeres. La dermatomiositis juvenil ocurre en niños y adolescentes de 4 a 14 años. En adultos, la incidencia máxima es de 45-60 años.
La enfermedad de Wagner o dermatomiositis es una enfermedad autoinmune difusa en la que el tejido conectivo, en particular, el tejido muscular se ve afectado. Con la dermatomiositis, los complejos inmunes se desarrollan contra las células del músculo liso y estriado.
Las causas exactas de la enfermedad no están establecidas. Existe la teoría de que la enfermedad se desarrolla después de una infección viral. Esto se debe al hecho de que los antígenos virales son similares a los antígenos del tejido muscular humano.
Después de que el virus ha sido transferido, los anticuerpos circulan en el cuerpo humano, que erróneamente reconocen las proteínas de las células musculares como extrañas y las atacan. El proceso inflamatorio está aumentando y se está desarrollando una enfermedad autoinmune.
También se cree que hay una predisposición genética para el desarrollo de dermatomiositis.
El proceso autoinmune se desarrolla ondulado. La exacerbación de la patología puede ocurrir en el contexto de la acción del estrés de los factores de estrés:
- hipotermia o sobrecalentamiento del cuerpo;
- enfermedad infecciosa o exacerbación de una enfermedad crónica;
- estrés, estrés emocional;
- vacunación;
- exacerbación del proceso alérgico.
La dermatomiositis en los niños es una patología bastante rara. Con mayor frecuencia, tal enfermedad ocurre en el sur de Europa. La exacerbación de la dermatomiositis ocurre con frecuencia en el período de primavera-verano. Se cree que la radiación solar puede provocarlo.
En general, las causas de la dermatomiositis juvenil son las mismas que las de los adultos: infecciosas, en en particular, enfermedades virales, exacerbación de infecciones crónicas, procesos alérgicos, acción estrés La enfermedad se considera grave y en los niños puede ser más aguda.
Sin un tratamiento adecuado, un niño puede morir.
Síntomas de dermatomiositis
La enfermedad se caracteriza por un curso paroxístico, los síntomas aumentan gradualmente.
Algunos pacientes informan un inicio agudo de la enfermedad, pero en general esta manifestación de la patología no es típica. Los síntomas de la dermatomiositis pueden crecer durante años.
Incluso con el inicio agudo de la enfermedad con el tiempo, los síntomas se suavizan, y la dermatomiositis pasa a una forma crónica con exacerbaciones periódicas.
Con el inicio agudo y subagudo del proceso en los primeros días, una persona tiene dolor en los músculos y las articulaciones, y hay hinchazón. También tenga en cuenta el aumento de la temperatura.
.Los síntomas de la patología se asocian principalmente con la derrota de la musculatura.
Un síntoma característico de la enfermedad: es la debilidad muscular de los brazos y las piernas, que aumenta gradualmente.
Otra característica es un aumento en el volumen muscular de los cinturones de las extremidades superiores e inferiores. En este caso, se produce una infracción de tráfico.
Se vuelve difícil para un paciente sentarse y levantarse, levantar brazos y piernas, levantar y girar la cabeza.
En casos severos, una persona puede dejar de moverse por completo.
Si en el proceso autoinmune los músculos faciales han sufrido una derrota, la expresión facial de la persona se interrumpe, su rostro no expresa emociones y se asemeja a una máscara.
La disfagia también puede ocurrir con la derrota de los músculos que tragan.
Si la enfermedad afecta los músculos intercostales y el diafragma, se altera el proceso de respiración. Esto reduce el volumen de aire inhalado, procesos estancados ocurren en los pulmones, lo que puede conducir a la neumonía.
Si la inflamación se desarrolla en los músculos oculomotores, se producen alteraciones visuales.
En las primeras etapas del desarrollo de la enfermedad, se desarrolla edema de los músculos, la persona experimenta dolor. Los complejos inmunes causan destrucción celular. Esto conduce a una degeneración progresiva y atrofia del tejido muscular. Las fibras musculares se reemplazan con tejido fibroso.
Algunas veces una persona desarrolla calcinosis: la deposición de sales de calcio en los tejidos. Este proceso puede extenderse al tejido adiposo subcutáneo.
.Tales depósitos de sales pueden romperse, formando úlceras en la piel con la liberación de los contenidos en forma de migas blancas.
.A menudo, este síntoma se acompaña de dermatomiositis juvenil, que se desarrolla en niños y adolescentes.
Además de los músculos con dermatomiositis, las articulaciones pueden verse afectadas. La persona experimenta dolor, la movilidad de la articulación es limitada.
La derrota de la piel se manifiesta por síntomas característicos:
- sarpullido en la cara, el tórax, la parte superior de la espalda y alrededor de las articulaciones;
- hinchazón de los párpados;
- enrojecimiento y descamación de la piel de los dedos y las manos;
- fragilidad y estratificación de las uñas, enrojecimiento de la piel alrededor de la uña;
- la piel se vuelve manchada: focos de mayor pigmentación alternan con
- piel despigmentada;
- piel seca;
- atrofia de la piel
Además, las membranas mucosas están afectadas. El paciente puede desarrollar:
- conjuntivitis;
- estomatitis;
- inflamación e hinchazón de las membranas mucosas de la boca y la laringe.
Además de los músculos estriados, los músculos lisos y el tejido muscular del corazón se ven afectados. A medida que la enfermedad se desarrolla, una persona puede desarrollar:
- insuficiencia cardíaca, inflamación no infecciosa del corazón o sobre del miocardio;
- daño pulmonar causado por hipoventilación: neumonía, esclerosis del tejido pulmonar;
- interrupción del tracto gastrointestinal: aumento del hígado, dificultad para tragar;
- daño renal y el desarrollo del proceso inflamatorio en ellos;
- inflamación de fibras nerviosas;
- disfunción de las glándulas de secreción interna y desequilibrio hormonal.
Clasificación de la enfermedad
Excrete dermatomiositis aguda, subaguda y crónica.
En la enfermedad aguda, el paciente desarrolla una lesión generalizada de la musculatura estriada. A menudo, esto conduce a la inmovilidad completa, la interrupción del proceso de respiración y la deglución.
El paciente aumenta la temperatura, aumentan los síntomas de intoxicación, aparecen las manifestaciones de la piel. Sin la terapia adecuada, un resultado fatal ocurre en unos pocos meses.
La causa de la muerte es neumonía o insuficiencia cardiopulmonar.
Un tipo de enfermedad subaguda se caracteriza por un curso cíclico con un empeoramiento gradual de los síntomas de la enfermedad. El paciente sufre daños en los músculos y los órganos internos.
En el tipo de patología crónica, la mayoría de las veces solo se ven afectados grupos únicos de fibras musculares.
El aumento de los síntomas ocurre con la suficiente lentitud y el paciente mantiene su capacidad de trabajo a largo plazo.
Pero es importante llevar a cabo un tratamiento adecuado de la enfermedad; de lo contrario, el desarrollo de los síntomas gradualmente conducirá a una actividad motora deteriorada o a una inmovilidad completa.
Diagnosis de la enfermedad
La sospecha de dermatomiositis puede basarse en los síntomas característicos del daño al tejido muscular y las manifestaciones de la piel. Para confirmar el diagnóstico, se realiza un análisis de sangre de laboratorio. El análisis muestra el desarrollo del proceso inflamatorio y la anemia.
El estudio inmunológico muestra la presencia en el suero de anticuerpos contra antígenos del tejido muscular humano.
Para confirmar el diagnóstico, se realiza una biopsia muscular, que muestra la fibrosis y destrucción de las fibras y la presencia de un proceso inflamatorio en los músculos.
Tratamiento de la dermatomiositis
Las enfermedades autoinmunes son extremadamente difíciles de tratar. La medicina tradicional recomienda tratar la enfermedad con medicamentos que suprimen la inmunidad.
En el contexto de dicha terapia, a menudo se desarrollan enfermedades infecciosas secundarias, ya que las defensas del cuerpo no son suficientes para hacer frente a la infección.
También hay un tratamiento popular de la enfermedad. La terapia con remedios caseros es segura, porque se basa en productos naturales y hierbas medicinales.
.Con el tratamiento dermatomiositis se pretende reducir el proceso inflamatorio, para ello tomar decocciones de hierbas medicinales, y también utilizar medios externos.
.La admisión de pociones populares no causa efectos secundarios, se recomienda tomarlas durante el período de remisión para prevenir la recurrencia de la enfermedad.
Decocciones para administración oral:
- Avena 2 tazas de avena se agregan a 5 tazas de leche hirviendo, cocine a fuego lento durante 3 minutos, luego insista durante 2 horas y luego filtre. Tome 100 ml de esta decocción tres veces al día. El tratamiento dura un mes, luego realiza un descanso de un mes y repite el curso.
- Cowberry. En 200 ml de agua hirviendo al vapor 1 cda. l. hojas de cowberry, hervir a fuego lento durante 5 minutos, el préstamo se enfría y se filtra. Bebe todo el caldo durante el día. El tratamiento dura 2-3 meses.
- Lúpulo En 200 ml de agua hirviendo al vapor 2 cdas. l. conos de lúpulo triturados, insista 2 horas, luego filtre. Beba 50 ml de infusión 3 veces al día.
- Diente de león En terapia, se usan las raíces de esta planta. 1 cda. l. raíces picadas verter 1 taza de agua hirviendo, hervir a fuego lento durante 5 minutos, luego insistir 2 horas y filtrar. Tome 100 mg de la droga dos veces al día. La terapia dura tres semanas, después de lo cual hacen un descanso semanal y repiten el curso.
Remedios caseros al aire libre:
- Willow. Las hojas y capullos frescos de esta planta se muelen y se vierten con agua hirviendo (100 ml de agua por 1 cda. l. materias primas vegetales), insisten en la hora. Use esta herramienta para comprimir la piel en los lugares de manifestación de la enfermedad.
- También puedes preparar una pomada basada en capullos de sauce. 100 g de aceite se funde, 2 cucharadas. l. brotes de sauce triturados, mantenidos en un baño de agua durante 15 minutos, luego se vierten en un recipiente de vidrio. El ungüento se almacena en el refrigerador y se frota en las áreas afectadas de la piel dos veces al día.
- Altey. 1 cda. l. Las raíces de esta planta cortan y vierten 100 ml de agua hirviendo, insisten media hora y se utilizan para hacer compresas.
- Estragón (estragón o estragón de ajenjo). Prepare ungüento de las semillas de esta planta. 100 g de jutut interior se derriten en un baño de agua y las semillas de estragón se agregan en la proporción: La mezcla se mantiene en un horno a 150 ° C durante 5 horas, luego se filtra. Guarde la pomada en un recipiente de vidrio en el refrigerador. Lubrique las áreas afectadas de la piel tres veces al día.
- De manera similar, puede preparar ungüentos de cocklebur, celidonia y linaza. También se usan para lubricar la piel afectada.
Importante en el tratamiento y forma de vida.
- Para frenar el curso de la enfermedad, debe hacer ejercicios físicos en los músculos, moverse más, si es posible, practicar deportes.
- La nutrición del paciente con disfagia debe ser limpiada y líquida. Se recomienda negarse a comer después de las 7 p.m.
- Provocar una exacerbación de la enfermedad puede estudio ultravioleta. Esos pacientes tienen prohibido ir al solárium y estar al sol durante el período de máxima actividad (de 11 a 17 horas).
Pronóstico y prevención
Si la enfermedad no se trata, la muerte en los primeros dos años ocurre en el 40% de los casos. La causa de la muerte es una violación de la respiración, la neumonía o la insuficiencia cardíaca.
Si los músculos lisos de los órganos internos se ven afectados, se puede desarrollar una hemorragia gastrointestinal.
El curso a largo plazo de la enfermedad conduce a la interrupción de la actividad motora, la discapacidad o la inmovilidad completa.
Sin embargo, con la selección adecuada de la terapia, la enfermedad puede controlarse, y una persona durante mucho tiempo tiene un estilo de vida relativamente completo, preserva la movilidad y la capacidad de trabajo.
Lamentablemente, no existe una profilaxis específica de la enfermedad, porque no se establece con exactitud cuál es la causa de esta patología.
Para fines de prevención, es importante prevenir el desarrollo de infecciones virales. Para provocar la enfermedad puede la exacerbación de una enfermedad crónica y un proceso alérgico.
Es importante identificar y tratar estas enfermedades de manera oportuna.
Fuente: http://nmed.org/dermatomiozit.html